Anzeige
Konsensuspapier Lückenschluss bei der Lungenembolie
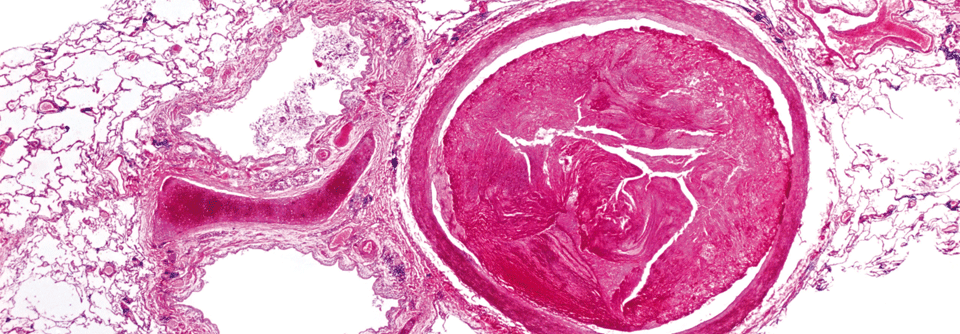
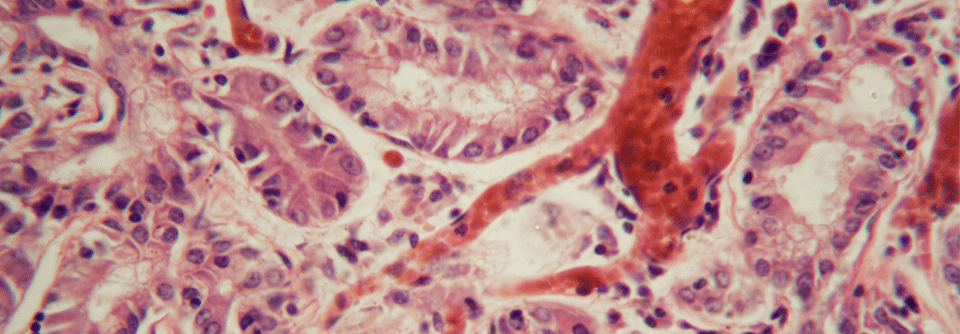
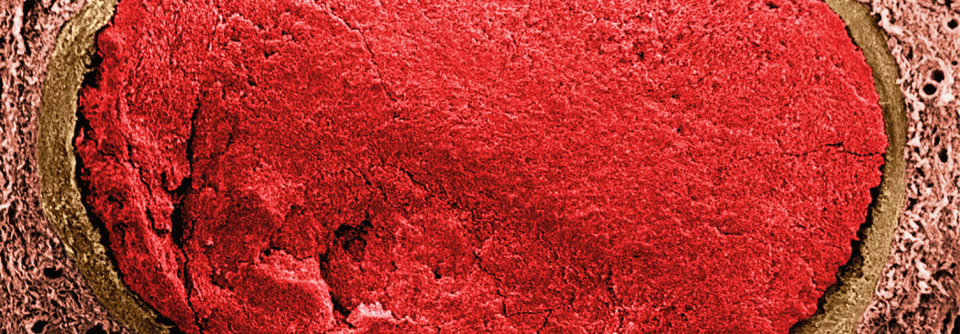 Großer Thrombus in einer Arterie: Präparat einer menschlichen Lunge im Rasterelektronenmikroskop.
© Science Photo Library/ Moredun Animal Health
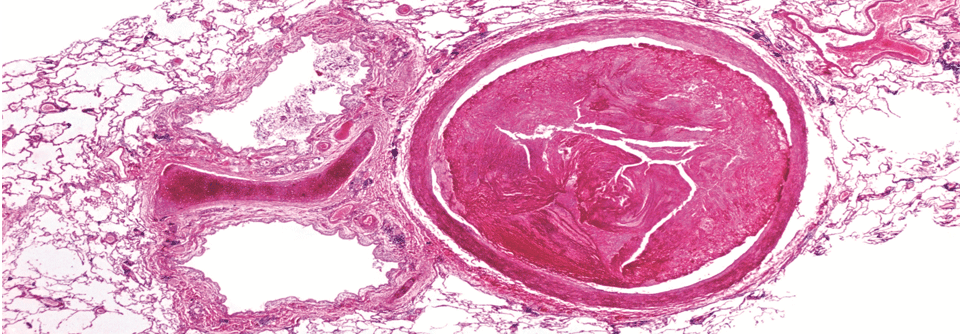
Großer Thrombus in einer Arterie: Präparat einer menschlichen Lunge im Rasterelektronenmikroskop.
© Science Photo Library/ Moredun Animal Health
Erste Einblicke in den neuen Konsensus der kardiologischen und pneumologischen Fachgesellschaften lieferte Dr. Erik Klok, Universität Leiden. Er stellte die wichtigsten Topics vor.
Management des Blutungsrisikos
Bevor nach der Diagnose Lungenembolie (LE) die Antikoagulation startet, sind zunächst Kontraindikationen auszuschließen. Bei der Entlassung sollte der Patient mit dem optimalen Medikament in optimaler Dosis versorgt, modifizierbare Risikofaktoren für Blutungen bekannt und behandelt sein.
Drei Monate später ist eine Kontrolle fällig: Wie lange und mit welcher Dosierung ist die Antikoagulation fortzuführen? Die Antwort richtet sich in erster Linie nach dem Rezidivrisiko. Ist jedoch ein Patient bei hohem Rezidivrisiko als blutungsgefährdet einzustufen, muss die Situation mit ihm besprochen und gemeinsam über das weitere Prozedere entschieden werden, so Dr. Klok. Im Langzeit-Follow-up schließlich sind Verträglichkeit und Adhärenz regelmäßig zu prüfen, Risikofaktoren und Indikation für die Fortsetzung der Antikoagulation zu reevaluieren.
Krebsscreening
Bei unprovozierter Lungenembolie ist die Krebssuche das zweite wichtige Thema. Die Wahrscheinlichkeit, ein Tumorleiden zu entdecken, ist vor allem im ersten Jahr nach der Embolie erhöht. Da die Gefahr besteht, bei der Tumorsuche Befunde zu erheben, die eine unnötige Diagnostik nach sich ziehen, gilt es zunächst, Risikofaktoren wie Alter über 50 Jahre und Rauchen zu bedenken sowie Alarmsymptome wie Gewichtsverlust oder gastrointestinale Blutung ins Kalkül zu ziehen. Der körperlichen Untersuchung sollten sich Labortests anschließen – Differenzialblutbild, Kalzium im Serum und Leberwerte. Bei den meisten Patienten liegt ohnehin eine Bildgebung des Thorax vor, mehr muss nicht sein.
Thrombophilie-Screening
Die Suche nach erblichen Thrombophilien ist nur dann angezeigt, wenn das Ergebnis voraussichtlich Konsequenzen hat, d.h. die Entscheidung über die Antikoagulation oder die Beratung hinsichtlich Kontrazeption oder Thromboseprophylaxe in der Schwangerschaft verändern wird. Das ist aber nur ausnahmsweise der Fall, betonte Dr. Klok.
Anders sieht es bei erworbenen Thrombophilien aus, vor allem beim Antiphospholipidsyndrom (APS), das bei unprovozierter LE in fast 10 % der Fälle nachzuweisen ist. Die Diagnose eines APS hat Konsequenzen für das weitere Prozedere, weil die Vitamin-K-Antagonisten (VKA) hier ausnahmsweise besser geeignet sind als die direkten oralen Antikoagulanzien (DOAK). Sie beugen arteriellen Thromben effektiver vor. Nicht ganz einig waren sich die Experten von ERS und ESC, wer auf APS getestet werden sollte. Einige fanden, jeder mit unprovozierter LE, die Mehrheit meinte aber, nur diejenigen, die weitere Risikomarker wie LE in sehr jungen Jahren, Schwangerschaftskomplikationen oder arterielle Thrombosen in der Anamnese aufweisen. Cave: Niedermolekulare Heparine und DOAK können das Testergebnis ebenso verfälschen wie ein zu früh nach der LE vorgenommener APS-Test. Sechs Monate sollten mindestens zwischen LE und Test liegen.
Einflussfaktor weibliches Geschlecht
Frauen erfordern im Fall einer LE andere therapeutische Überlegungen als Männer, vor allem wenn sie hormonell verhüten oder das zukünftig wollen. Hormonelle Kontrazeptiva können während der Antikoagulation weiter genommen werden, um Blutungsanomalien und Schwangerschaft unter der Therapie zu verhindern. Immerhin erlebt jede zweite Frau mit LE abnorme Monatsblutungen unter der Antikoagulation. Gezielt danach zu fragen und zu behandeln, ist daher indiziert. „In der Praxis haben wir das zu selten auf dem Schirm“, kritisierte Dr. Klok. Ist die Lungenembolie im Zusammenhang mit der Pille aufgetreten, reicht eine verkürzte Antikoagulation aus. Die Patientin sollte aber im Fall einer Schwangerschaft eine Thromboseprophylaxe erhalten.
Sport und Reisen
Diese beiden Aspekte kommen in der Leitlinie bisher überhaupt nicht vor. Doch die Lungenemboliepatienten fragen häufig, wann sie wieder fliegen oder ihr Training aufnehmen dürfen. Nicht zu lange warten, aber stufenweise beginnen, rät das Konsensuspapier. Es muss ja nicht gleich ein Langstreckenflug oder Leistungssport sein.
Vor Flugreisen sollten Arzt und Patient sich verständigen, wann und in welcher Form eine Thromboseprophylaxe erforderlich ist. Und bevor der Patient anstrengende sportliche Aktivitäten aufnimmt, sollte sichergestellt sein, dass sich der rechte Ventrikel erholt hat. Im Paper gibt es einen detaillierten Abschnitt über Sport unter Antikoagulation, der auch Empfehlungen zum Leistungssport einschließt. Die Beratung liefert außerdem eine gute Gelegenheit, allgemein zu gesundem Lebensstil zu raten, so Dr. Klok.
Post-LE-Syndrome
Wichtig ist, Strategien für die Früherkennung der chronisch thromboembolischen pulmonalen Hypertonie (CTEPH) zu etablieren. Das bedeutet nicht, Patienten routinemäßig zu Echo oder Gefäßdarstellung zu schicken, wogegen sich die Autoren explizit aussprechen. Indiziert sind die Untersuchungen nur bei Verdacht auf CTEPH. Dagegen sollten alle Patienten zum kardiopulmonalen Belastungstest gehen, wenn etwa anhaltende Atemnot den Verdacht auf ein Post-LE-Syndrom weckt.
Kardiovaskuläre Risikofaktoren
Lungenemboliepatienten, vor allem übergewichtige, haben ein deutlich erhöhtes kardiovaskuläres Risiko. Man sollte sie daher alle systematisch untersuchen, ihr individuelles Risiko mit validierten Scores bewerten und ggf. eine medikamentöse Therapie einleiten. Dabei ist allerdings darauf zu achten, dass sich zum Beispiel die Antikoagulation zur LE-Sekundärprophylaxe und die Plättchenhemmung zur Infarktprävention nicht in die Quere kommen.
* European Respiratory Society
** European Society of Cardiology
Kongressbericht: ERS International Congress 2021 – virtual