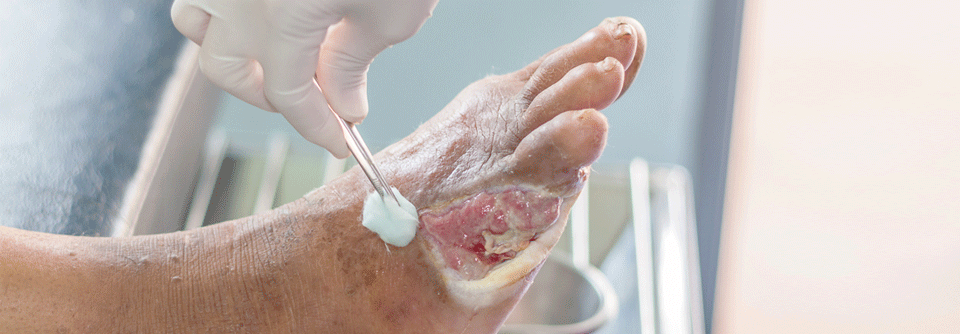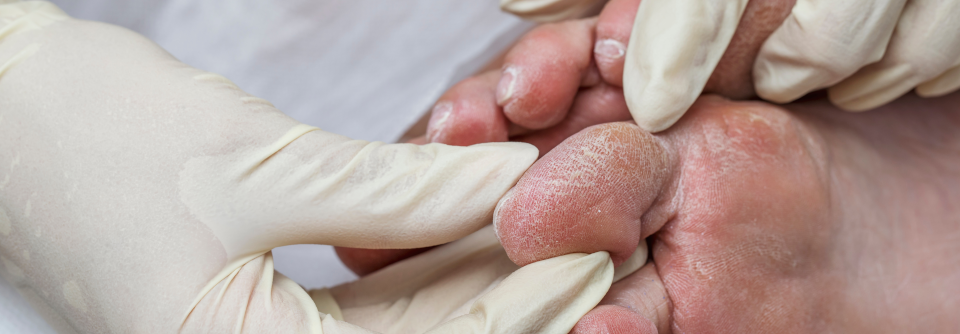
Posttraumatische Wundinfektion beim Diabetischen Fuß kann kodiert werden
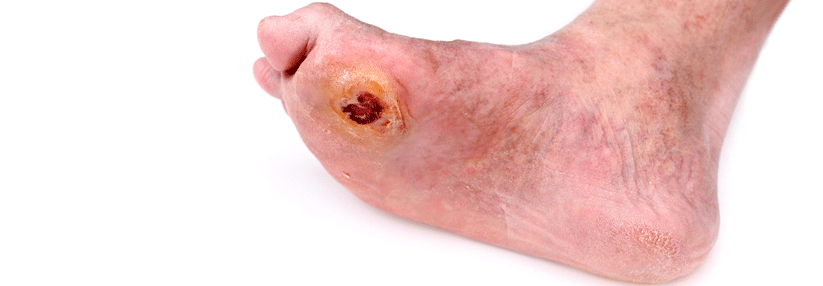
 Zu enge Schuhe sind nicht ungefährlich.
© myboys.me – stock.adobe.com
Zu enge Schuhe sind nicht ungefährlich.
© myboys.me – stock.adobe.com
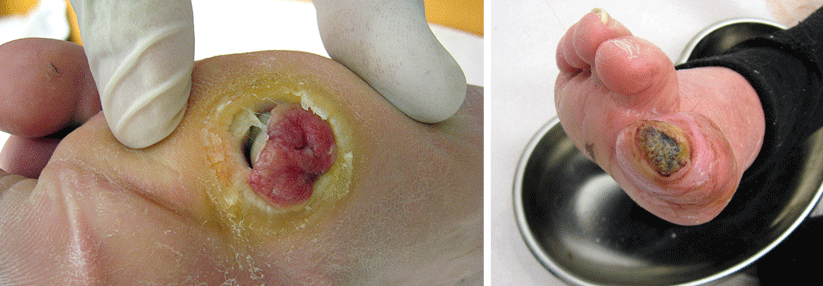
Der Argumentation der beklagten Krankenkassen, dass ein infiziertes Malum perforans gemäß Deutschen Kodierrichtlinien hinreichend mit dem ICD-10-Code L89 (Dekubitus) kodiert sei, hat das Sozialgericht Heilbronn widersprochen (Az.: S 12 KR 3523/17 und S 12 KR 1047/18, beide Urteile vom 16.7.2020). Die Diabetes-Klinik Bad Mergentheim hatte betont, dass L89 nur die Wundtiefe verschlüsselt und differenziert, aber keine Aussage macht, ob diese Wunde infiziert ist oder nicht.
Gemäß der Vorgabe „Kodiere so spezifisch wie möglich“ ist es somit zwingend, eine Infektion über einen Code extra zu erfassen. Das Gericht stimmte dem zu: L89 kodiert zwar ein Druckgeschwür und den Wundgrad, vermag jedoch nicht, das zusätzliche Infektionsgeschehen abzubilden, für das diagnostischer und therapeutischer Ressourcenverbrauch vorlag.
Die Urteile widersprechen auch der Ansicht des gerichtlichen Sachverständigen. Er meinte, ein Druckulkus bei DFS und Polyneuropathie sei rein endogen verursacht. Somit läge kein Trauma (exogene Ursache externer Druck) als Verursachung vor, weshalb sich folglich eine Kodierung der Infektion als „Posttraumatische Wundinfektion“ verbieten würde.
Ausführliche Stellungnahme der AG Fuß hat geholfen
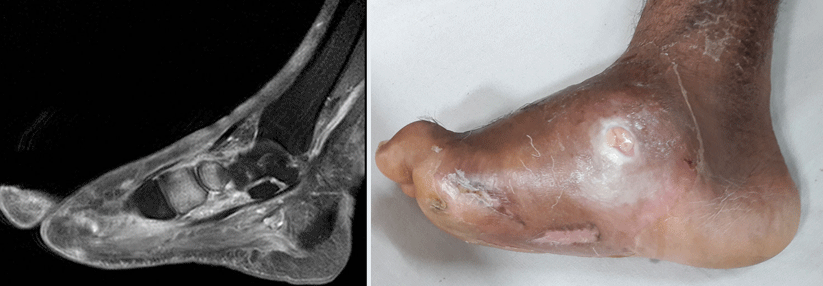
Die AG Diabetischer Fuß der DDG hatte zu den Klagen eine Stellungnahme verfasst, die ebenfalls nicht die Meinung des Sachverständigen teilt: „Unzweifelhaft wird […] die Entstehung der Läsionen bei Menschen mit Diabetes […] als eine Kombination aus exogenen und endogenen Ursachen gesehen […] Eine durch die motorische Neuropathie und den Verlust der intrinsischen Fußmuskulatur entstehende Dysbalance mit Verlagerung knöcherner Fuß-Anteile unter die Haut bei gleichzeitiger Verlagerung und Minimierung von Polsterstrukturen machen den Fuß verletzlicher (endogen), es kommt zur Verlagerung von Fußanteilen in belastete Zonen, die für diese Belastung anatomisch-funktionell nicht vorgesehen sind, und durch repetitive (Mikro-)Traumatisierung zu Überlastungserscheinungen (Schwielenbildung) und dann durch fortgesetzten Traumatismus (exogen) bei fehlendem warnendem Schmerzempfinden […] zu einem aktiven DFS mit zunächst oberflächennahen Folgen der Resistenzminderung, was im Verlauf zu einem Ulkus führt. Wenn dieses dann weiter belastet wird, kommt es zu einem fortgesetzten Traumatismus der Wundregion und häufig zu posttraumatischen Wundinfektionen.“
Die AG Fuß betont, dass es ohne ein entsprechendes Trauma bei den meisten Menschen trotz Polyneuropathie glücklicherweise nicht zu einer Fußläsion kommt. Ca. 80 % der Menschen mit Diabetes leiden an Polyneuropathie, aber nur etwa 30 % erleiden ein akutes DFS, was das Zusammenwirken multipler exogener und endogener Faktoren bestätigt.
Krankenakte benennt die Einwirkung von außen
Dem schloss sich das Gericht an. „Der […] Ansicht des […] beauftragten Sachverständigen […], es liege […] kein exogenes Trauma […] vor, vermochte sich das Gericht nicht anzuschließen.“ Es verweist auf die in der Krankenakte dokumentierte Wundentstehung durch zu enges, nicht fußgerechtes Schuhwerk, worin gerade eine Einwirkung von außen im Sinne eines Traumas zu sehen sei. Somit ist zumindest erstinstanzlich die Korrektheit der Kodierung T79.3 belegt. Ob eine der Beklagten Berufung einlegen wird, bleibt abzuwarten.