Erblicher Brustkrebs Es liegt in der Familie
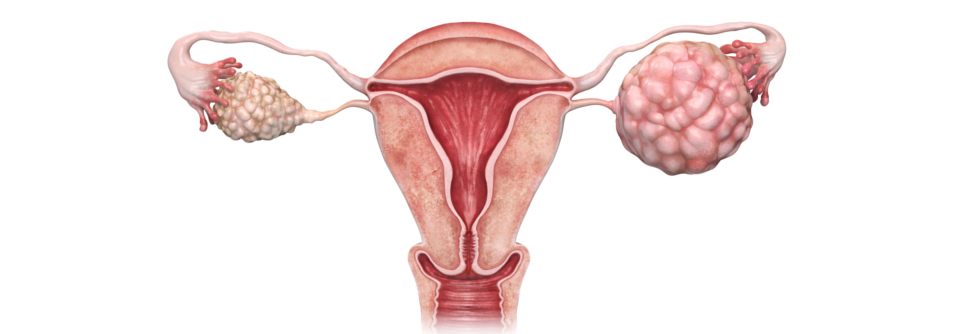
 Bei stark erhöhtem Risiko für Eierstockkrebs sollte man eine Salpingo-Ovarektomie erwägen.
© Axel Kock – stock.adobe.com; Science Photo Library/Gschmeissner, Steve
Bei stark erhöhtem Risiko für Eierstockkrebs sollte man eine Salpingo-Ovarektomie erwägen.
© Axel Kock – stock.adobe.com; Science Photo Library/Gschmeissner, Steve
Obwohl Trägerinnen von Risikogenen für Brust- oder Eierstockkrebs von risikomindernden Maßnahmen profitieren, werden diese noch viel zu selten angeboten bzw. durchgeführt, berichten Dr. Mariam AlHilli von der Cleveland Clinic und ihre Kollegen. Das liegt nicht nur daran, dass Risiken und Nebenwirkungen der Behandlungen oft falsch eingeschätzt werden. Die Betroffenen müssen überhaupt erst einmal als gefährdet erkannt werden.
Neben den Gynäkologen sind nach Ansicht der Autoren auch die Hausärzte gefordert, Frauen mit einem Risiko für erblichen Brust- und Eierstockkrebs (Hereditary Breast and Ovarian Cancer, HBOC) zu identifizieren. Denn viele Patientinnen ziehen es vor, risikobezogene Fragen mit Ärzten zu besprechen, die sie kennen und denen sie vertrauen.
Die Untersuchung auf das Vorhandensein eines erblichen Krebssyndroms umfasst eine sorgfältige Bewertung der persönlichen Anamnese und der Familiengeschichte. Verschiedene Genveränderungen erhöhen das Krebsrisiko (siehe Kasten). Genetische Tests – in der Regel vom Facharzt veranlasst – sind insbesondere bei den nachfolgenden Warnsignalen ratsam:
- eine Brustkrebsdiagnose vor dem 50. Lebensjahr
- dreifach negativer Brustkrebs
- multiple primäre Krebsarten
- Brustkrebs beim Mann
- Eierstockkrebs
- Bauchspeicheldrüsenkrebs oder metastasierender Prostatakrebs
- aschkenasisch-jüdische Abstammung
- eine bekannte pathogene Variante eines Krebsgens bei Verwandten oder Hinweise auf ein bestimmtes Syndrom durch somatische Tumortests
Erhöhtes Brustkrebsrisiko
Patientinnen mit BRCA1- oder BRCA2-Mutationen müssen regelmäßig gescreent werden. Experten empfehlen jährliche MRT-Untersuchungen ab dem 25. Lebensjahr, gefolgt von einer Mammografie im Wechsel mit einer MRT alle sechs Monate ab dem 30. Lebensjahr. Screening-Empfehlungen für Patientinnen mit anderen genetischen Varianten sind auf der Webseite des National Comprehensive Cancer Network unter www.NCCN.org verfügbar. Ist ein MRT-Screening nicht möglich, kann alternativ eine kontrastverstärkte Mammografie oder eine Ganzbrustsonografie in Betracht gezogen werden.
Als risikomindernde Medikation für östrogenrezeptorpositiven Brustkrebs kommen selektive Östrogenrezeptormodulatoren wie Tamoxifen und Raloxifen sowie Aromatasehemmer wie Anastrozol und Exemestan infrage. Sie senken das Risiko um bis zu 65 %, werden aber noch zu selten eingesetzt. Als Grund dafür vermuten die Autoren, dass die Nebenwirkungen der Therapie über- und der Benefit noch unterschätzt wird. Daneben steht auch Denosumab im Interesse der Forschung. In einer prospektiven randomisierten Studie wird derzeit die präventive Wirkung des Antikörpers gegen RANKL* bei gesunden BRCA1-Trägerinnen untersucht.
Eine risikoreduzierende Mastektomie hat sich sowohl bei der Behandlung als auch bei der Prävention von Brustkrebs bewährt. Diese Option sollte insbesondere mit Hochrisikopatientinnen diskutiert werden. Sie ist aber auch bei einer positiven Familienanamnese oder für Patientinnen, die in einem Alter von unter 30 Jahren eine therapeutische Brustbestrahlung erhalten haben, empfehlenswert. Patientinnen müssen jedoch darüber informiert werden, dass die Mastektomie das Brustkrebsrisiko zwar um bis zu 95 % verringert, aber nicht komplett eliminiert.
Gefährliche Gene
Zu den pathologisch veränderten Genen, die das Risiko für Brustkrebs um das Vierfache oder mehr erhöhen, gehören BRCA1, BRCA2, PALB2, TP53, CDH1, STK11 und PTEN. Mit einer moderaten Risikoerhöhung um das Zwei- bis Vierfache gehen unter anderem die Gene ATM und CHEK2 einher.
Bei Frauen mit Eierstockkrebs werden am häufigsten die Gene BRCA1 und BRCA2 sowie die Lynch-Syndrom-Gene MLH1, MSH6, MSH2 und PMS2 identifiziert. Zu den mit Eierstockkrebs verbundenen Genen mit geringerer Penetranz zählen BRIP1, RAD51C, RAD51D, STK11, PALB2 und wahrscheinlich ATM.
Erhöhtes Eierstockkrebsrisiko
Standard für das Risikomanagement bei Frauen mit deutlich erhöhtem Risiko für Eierstockkrebs ist die Salpingo-Ovarektomie. Sie reduziert das Risiko um bis zu 96 % und wird bei Frauen mit BRCA1-Mutation im Alter zwischen 35 und 40 Jahren empfohlen. Bei Frauen mit Veränderung im BRCA2-Gen kann die Operation im Alter zwischen 40 und 45 Jahren erfolgen, da der Krebs bei ihnen tendenziell acht bis zehn Jahre später ausbricht. Trotz der erheblichen Risikoreduktion unterziehen sich allerdings noch viel zu wenig Betroffene einer Salpingo-Ovarektomie, die Mehrzahl zudem zu einem viel zu späten Zeitpunkt, bedauern die Autoren.
Liegen weniger riskante Mutationen vor, reicht in der Regel eine Operation im Alter von 45 bis 50 Jahren aus. Je nach Familiengeschichte kann ein früherer Eingriff angezeigt sein. Bei Frauen, bei denen noch keine risikomindernden chirurgischen Eingriffe vorgenommen wurden, kann man ab einem Alter von 30 bis 35 Jahren alle sechs Monate eine transvaginale Sonografie und einen Test auf den Tumormarker CA-125 erwägen.
Medikamentös lässt sich das Risiko für Eierstockkrebs mit kombinierten hormonellen Kontrazeptiva senken. Da für die meisten Patientinnen jedoch eine Salpingo-Ovarektomie infrage kommt, ist die Hormoneinnahme umstritten – es sei denn, die Frauen möchten damit verhüten. Das dabei diskutierte erhöhte Brustkrebsrisiko ist den Experten zufolge jedoch äußerst gering.
* Receptor Activator of NF-κB Ligand
Quelle: AlHilli MM et al. Mayo Clin Proc 2023; 98: 597-609; DOI: 10.1016/j.mayocp.2023.01.001