Schlafmedizin 2.0 Polysomnografie zum Selbstanlegen, DiGA und KI
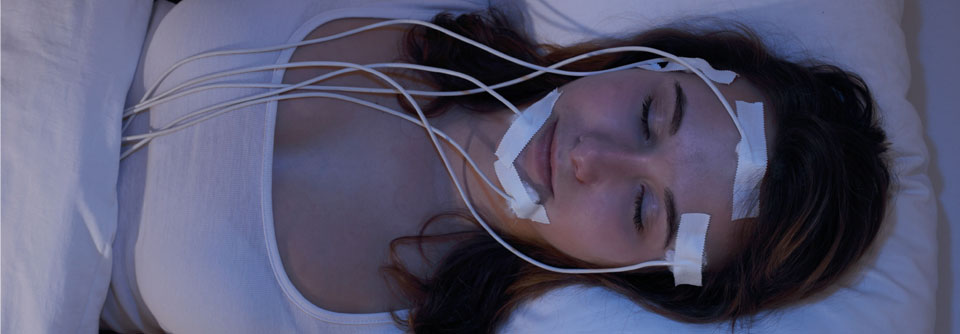
 Mittels Sensormatten für die Matratze oder Radarsystemen für den Nachttisch können nächtliche Atemstörungen zu Hause diagnostiziert werden.
© HN Works – stock.adobe.com
Mittels Sensormatten für die Matratze oder Radarsystemen für den Nachttisch können nächtliche Atemstörungen zu Hause diagnostiziert werden.
© HN Works – stock.adobe.com
Wie aufwendig die schlafmedizinische Diagnostik vonstatten geht, illustrierte Prof. Dr. Christoph Schöbel vom Zentrum für Schlaf- und Telemedizin der Universitätsmedizin Essen am Beispiel der obstruktiven Schlafapnoe (OSA). Erster „Aufschlagpunkt“ für betroffene Patienten ist laut Leitlinie der Hausarzt. Er stellt bei typischen Symptomen wie Schnarchen und Tagesmüdigkeit die Verdachtsdiagnose. Bereits das ist nicht selbstverständlich, bedauerte Prof. Schöbel. „Bei uns in Essen hört der durchschnittliche Humanmedizinstudierende in zwölf Semestern 45 Minuten etwas über Schlafmedizin.“
Der Kollege wäre schon froh, wenn wenigsten eine Frage in der hausärztlichen Anamnese auf den Schlaf abziele. Bei Auffälligkeiten könnten strukturierte Fragebogen wie der STOP-BANG mit acht einfachen Fragen weiterhelfen. Bei drei Ja-Antworten besteht eine mehr als 50%ige Wahrscheinlichkeit für eine OSA. Ist dies der Fall, geht es für den Patienten für eine Vordiagnostik per häuslicher kardiorespiratorischer Polygrafie weiter zum Facharzt und ggf. anschließend zur Polysomnografie (PSG) ins Schlaflabor. D.h., vom Hausarztbesuch bis zur Therapie vergehen für einen OSA-Patienten Monate.
Das wird sich nicht ändern, solange die Diagnostik dem beschriebenen aufwendigen Plan folgt, erklärte der Kollege. Zumal die enorme Zahl betroffener Menschen alle Kapazitäten sprenge. Aktuellen Daten zufolge leben in Deutschland ca. 14 bis 26 Millionen Menschen mit OSA, je nachdem welche Definition man anlegt (Apnoe-Hypopnoe-Index ≥ 5/h oder ≥ 15/h). Nur ein Bruchteil wird jemals ein Schlaflabor von innen sehen und viele gehören auch gar nicht dorthin. Die Vordiagnostik reicht oft aus, um die Diagnose zu stellen, betonte Prof. Schöbel, und künftig könnten smarte Medizinprodukte das noch treffgenauer leisten.
Es gibt z.B. unter der Matratze zu platzierende Sensormatten oder Radarsysteme für den Nachttisch, die nächtliche Atemstörungen diagnostizieren. In den USA ist im Februar die erste Smart Watch zur Detektion von nächtlichem Sauerstoffabfall zugelassen worden. Prof. Schöbel: „Da kommt etwas auf uns zu – denken Sie an die 26 Millionen!“ Auch die Polysomnografie entwickelt sich weiter. An die Stelle der Vollverdrahtung im Schlaflabor werden Systeme treten, die Patienten zu Hause selbst anlegen. Der Trend geht klar in Richtung ambulante Diagnostik, wobei – wie immer – Abrechnungsfragen noch zu klären sind. Sollten sich die ganzen Techniken durchsetzen, können sich die Schlaflabore auf ihre eigentliche Aufgabe konzentrieren, das Einleiten der Therapie – obwohl: Aktuell wird im G-BA-geförderten Projekt SLEEP WELL geprüft, ob dies ebenfalls ambulant erfolgen kann. In anderen Ländern ist es bereits üblich.
Therapeutischer Standard bleibt vorerst die CPAP. Als Alternative kommt bei Intoleranz die Unterkieferprotrusionsschiene infrage oder bei ausgewählten Patienten die Hypoglossusstimulation. Als neue Option bei rückenlageabhängiger OSA könnte ein Sensor hinzukommen, der per Vibration die Rückenlage signalisiert und den Schläfer veranlasst, sich auf die Seite zu drehen. Dies soll die Apnoelast deutlich vermindern. „Anfangs stört das den Schlaf, aber wir Menschen sind Gewohnheitstiere“, meinte Prof. Schöbel. Per App ist der Patient in der Lage, Daten über den Therapieeffekt zu dokumentieren und mit dem Arzt zu teilen. Aktuell verschwinden solche Informationen in einer Blackbox – ein ungenutzter Datenschatz, mit dem KI trainiert werden könnte. Damit ließen sich Algorithmen entwickeln, die erkennen, wer eine Therapie braucht und welche am besten zu ihm passt.
Derzeit wird noch nicht einmal kontrolliert, ob der Patient von der Therapie profitiert und ob er sie fortführt, kritisierte der Schlafmediziner. Eine französische Statistik mit Daten von fast 500.000 Patienten mit frisch initiierter CPAP zeigt, dass jeder zweite binnen drei Jahren damit aufhört. Wenn deutsche Schlafmediziner von Erfolgsraten zwischen 70 und 80 % berichten, beziehen sie sich auf Patienten, denen es gut geht und die wiederkommen. Eine Aussteigerrate von 50 % wäre kein Drama, wenn die Betroffenen eine Alternativtherapie erhielten. Doch das kommt nur in 1 % der Fälle vor, so Prof. Schöbel.
Eine aktuelle Auswertung deutscher Daten von rund 100.000 Patienten lässt hoffen, dass moderne Informationstechnologie Abhilfe schafft. Patienten, die zusätzlich zur CPAP-Therapie eine telemedizingestützte proaktive Betreuung mit Interventionen, basierend auf den vom Gerät gesendeten Infos, erhielten, beendeten die Therapie wesentlich seltener als jene, die nur die Maske bekamen. Noch treuer blieben Patienten, die mit Telemedizin plus OSA-App versorgt waren.
In den zugelassenen DiGA sieht Prof. Schöbel große Chancen, nicht nur bei der obstruktiven Schlafapnoe, sondern auch bei weiteren schlafmedizinischen Erkrankungen, insbesondere der chronischen Insomnie. Er verwies auf die Erfahrungen aus anderen Fachgebieten. „Als die Apple Watch mit EKG herauskam, haben alle Kardiologen gelacht. Heute nutzen sie sie, um Vorhofflimmern zu erkennen. Sie werden keine ernst zu nehmende kardiologische Ambulanz mehr finden, die keine Apple-Watch-Sprechstunde anbietet.“
* Deutsche Gesellschaft für Pneumologie und Beatmungsmedizin
Quelle: 64. Kongress der DGP*