
PORT-Zentren: Konzept der Primärversorgung besitzt großes Potenzial
 PORT-Zentren bieten alles unter einem Dach. (Agenturfoto)
© iStock/Cecilie_Arcurs, mathisworks
PORT-Zentren bieten alles unter einem Dach. (Agenturfoto)
© iStock/Cecilie_Arcurs, mathisworks
Die Idee für die „Patientenorientierten Zentren zur Primär- und Langzeitversorgung“ (PORT) stammt von der Robert Bosch Stiftung. Sie basiert auf internationalen Konzepten zur Primärversorgung und erfolgreichen Beispielen u.a. in Kanada und Schweden. 2018 begann der Aufbau in Deutschland. Aus anfangs acht Projekten wurden bis heute 13 in neun Bundesländern, von Büsum in Schleswig-Holstein bis zum bayrischen Dachau. Noch sind es Modellprojekte. Aber die Stiftung hat Visionen: Die Primärversorgung besitze großes Potenzial, die Qualität der Versorgung im deutschen Gesundheitssystem entscheidend weiterzuentwickeln, meint sie.
Standorte von PORT-Zentren
- Ärztezentrum Büsum, Schleswig-Holstein
- Poliklinik Veddel, Hamburg
- Lebenszentrum Thomas Müntzer, Brandenburg
- Gesundheitskollektiv, Berlin
- Hausarztzentrum Brüggen, Nordrhein-Westfalen
- Heilhaus Kassel, Hessen
- PORT Willingen-Diemelsee, Hessen
- Zentrum der medizinischen Versorgung Darmstadt-Dieburg, Hessen
- MVZ Mittelmosel, Rheinland-Pfalz
- PORT Hülben, Baden-Württemberg
- Gesundheitszentrum Dornhan, Baden-Württemberg
- PORT-Gesundheitszentrum Schwäbische Alb Hohenstein, Baden-Württemberg
- MVZ Dachau, Bayern
Der Ansatz ist: Patienten werden von multiprofessionellen Teams betreut, zu denen stunden- oder tageweise oder per Telekonsil eingebundene Haus- und Fachärzte gehören, ebenso Sozialarbeiter, Therapeuten und Pflegefachkräfte. „Community Health Nurses“ wird eine zentrale Rolle in der Koordination, Betreuung und Gesundheitsförderung zugeschrieben. Weitere Fachärzte, Physiotherapeuten, Logopäden, Hebammen, Psychologen, Sozialarbeiter sowie Krankenhäuser, Fachkliniken, Apotheken oder Pflegedienste können involviert werden.
Vorgesehen sind auch die Unterstützung der Kommune – eventuell sogar als Träger – und die Vernetzung mit verschiedenen Einrichtungen vor Ort, z.B. mit Schulen oder der Kirchengemeinde. Auch an einen Hol- und Bringdienst für die Patienten ist gedacht. Von Prävention und Beratung über Behandlung und Therapie bis Nachsorge und Reha soll alles unter einem Dach angeboten werden.
Gesundheitszentren können die Lücken füllen
Untermauert wird der Bedarf an PORT-Zentren mittels einer Studie zur Veränderung der Hausärztedichte in Deutschland bis 2035, erstellt vom IGES Institut Berlin im Auftrag der Stiftung. Die Prognose ist ernüchternd: „Im Jahr 2035 werden vier von zehn Landkreisen unterversorgt oder massiv von Unterversorgung bedroht sein – allen bisherigen Maßnahmen zum Trotz.“ Am stärksten trifft das Landkreise in Niedersachsen, Nordrhein-Westfalen, Sachsen und Baden-Württemberg. Bundesweit steigen 10 % oder 20 % der Ärzte aus der Versorgung aus. Es gibt aber auch zahlreiche Kreise, wo jeder zweite Hausarzt seine Praxis dicht macht. Denn die Nachfolge ist bekanntermaßen ungesichert.2035 fehlen prognostisch rund 11.000 Hausärzte
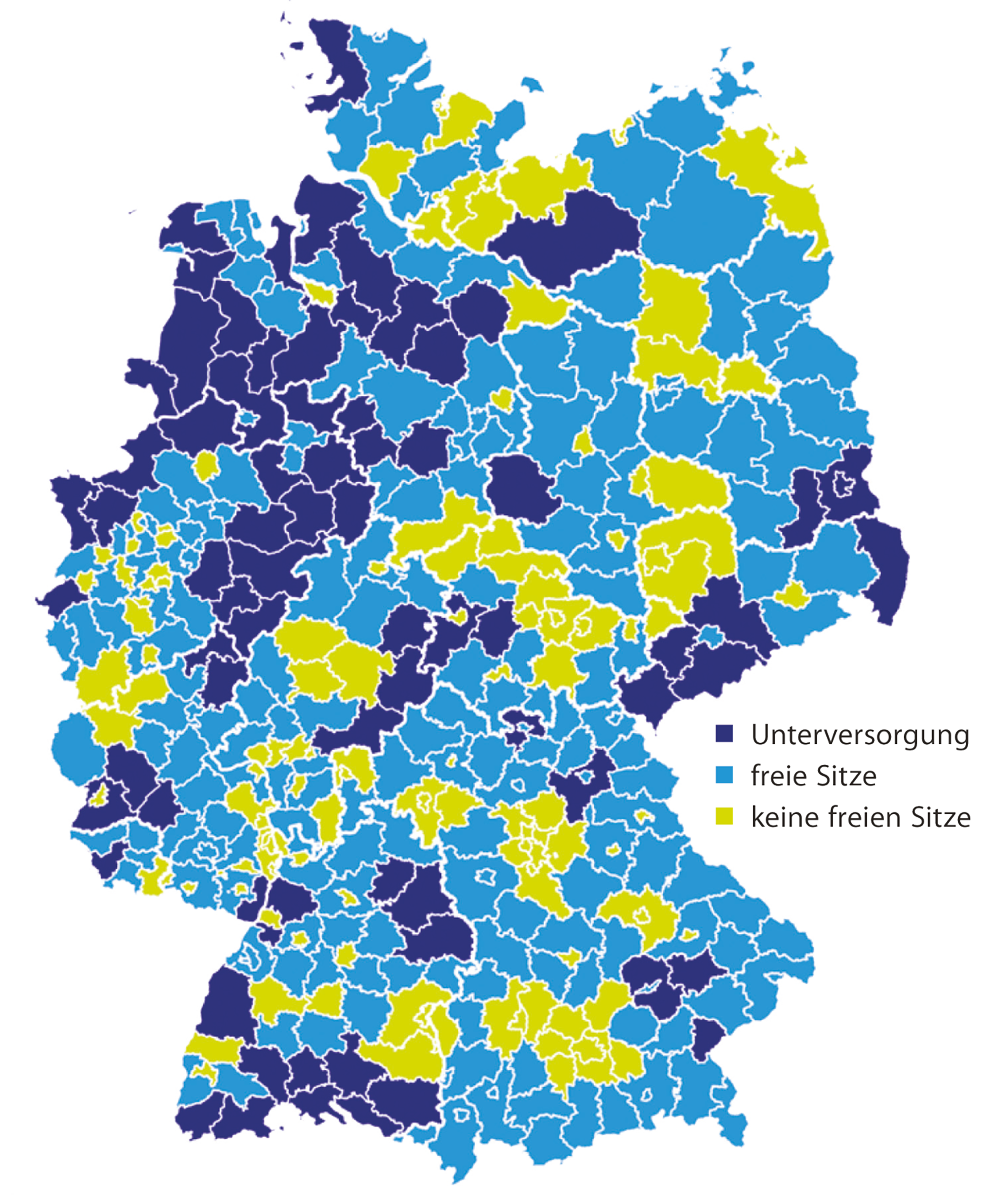
Quelle: Robert Bosch Stiftung; Datengrundlage: Prognose IGES Institut
PORT-Zentren könnten die Lücke füllen. Sie können als neue Initiativen entstehen oder als Anpassung vorhandener Strukturen mithilfe des proPORT-Förderprogramms. Acht Initiativen erhalten insgesamt 800.000 Euro Förderung, begleitet durch Vernetzungstreffen, internationale Fachtagungen, Beratung sowie Studienreisen zu Vorbildeinrichtungen im Ausland.
Zu den Geförderten gehört das nordrheinische Hausarztzentrum Brüggen. Neun Ärztinnen und Ärzte sowie 35 Mitarbeiterinnen sind hier tätig. „Die Entfernungen innerhalb der Flächengemeinde mit ihren rund 16.000 Einwohnern sowie die alternde Bevölkerung erfordern neue Ansätze für eine koordinierte und patientenorientierte Versorgung“, schreibt die Bosch Stiftung. Die „Hausärzte aus Leidenschaft“, wie sie sich selbst nennen, zeigen sich „froh und dankbar“ für die Unterstützung.
Das Projektteam umfasst laut Beschreibung 20 Personen: Ärzte, Pflegekräfte, Physiotherapeuten, Heilmittelerbringer, Sozialarbeiter sowie Gesundheits- und Krankenpfleger. Es geht um „interprofessionelle Arbeit auf Augenhöhe, die die Patienten teilhaben lässt und einbindet“. Eine Mitarbeiterin für Soziales ist präventiv tätig. Hausbesuche werden von Ärzten auf eine examinierte Kraft verlagert. Es gibt eine eigene App, um Rezepte zu bestellen. Geplant ist der Einsatz eines elektronischen Anamnesebogens, den die Patienten per SMS, E-Mail oder in der Praxis direkt per QR-Code auf ihr Gerät erhalten, um vor der Konsultation des Arztes das Krankheitsbild genauer zu beschreiben und damit eine gezieltere und schnellere Behandlung zu erreichen. Angestrebt wird, dass die Gemeinden künftig die Übernahme der Kosten für die Koordination (Case Management) und das Aufsuchen hochbetagter Patienten durch eine Krankenschwester (Care Management) übernehmen.
„Der Ansatz der Primärversorgung ist sinnvoll und zweckmäßig“, heißt es in einem Gutachten der Oberender AG zu Umsetzung, Vergütung und Weiterentwicklung der Zentren zu einer regionalen Primärversorgung in Deutschland. Eine vollständige Überführung der hausärztlichen Versorgung mit ihren mehr als 50.000 Ärzten in ein derartiges System sei jedoch nicht realistisch, zumal ein solcher Schritt eines Arztes nur freiwillig erfolgen könne. Es zeige sich jedoch, so die Gutachter, dass bereits eine Transformation von rund 10 % der Arztsitze einen bundesweit flächendeckenden Zugang zu diesem Versorgungsmodell ermöglichen könne. Dieser Umfang würde ausreichen, jede Region Deutschlands von den populationsbezogenen Maßnahmen profitieren zu lassen.
Eine Weiterentwicklung der Vergütung ist laut Gutachten jedoch notwendig, da das Angebot der PORT-Zentren weit über den Regelleistungskatalog hinausgehe. Für eine schnelle Breitenwirkung wäre die Integration in den EBM vielversprechend. Hierin ließen sich Strukturzuschläge, kontakt(un)abhängige Patientenpauschalen sowie Qualitätsanforderungen integrieren.
Medical-Tribune-Bericht








