Erysipel
Das Erysipel ist eine meist durch β-hämolysierende A-Streptokokken hervorgerufene akute bakterielle Infektion der Haut unter Beteiligung von Lymphgefäßen und Lymphspalten. In seltenen Fällen – aber mit zunehmender Tendenz – sind auch Staphylokokken beteiligt.
Eintrittspforten der Erreger sind in der Regel kleinste Verletzungen der Haut wie Bagatelltraumen, Herpes-simplex-Läsionen (im Gesicht), Rhagaden, Insektenstiche, chronische Wunden oder auch Fußpilz mit Mazeration. Die Verbreitung der Erreger erfolgt über die Lymphgefäße.
Häufigste Lokalisationen sind Gesicht und untere Extremitäten. Betroffen sind Menschen in jedem Lebensalter, bei Kindern und Jugendlcihen ist das Erysipel seltener.
Risikofaktoren sind:
- Diabetes mellitus
- Immunschwäche
- Paraneoplasien
- Adipositas mit chronisch venöser Insuffizienz
- chronisches Lymphödem
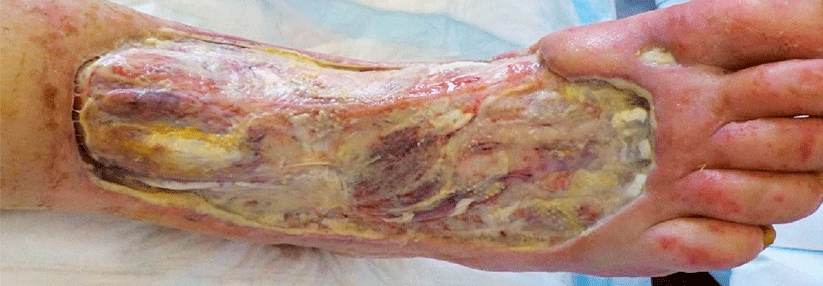
In Abhängigkeit von der Virulenz der Bakterien und der Abwehrlage kann es zu schweren Verlaufsformen wie zu einem bullösen, hämorrhagischen oder nekrotisierenden Erysipel kommen. Das Erysipel neigt zu Rezidiven, insbesondere wenn die Lymphbahnen der Region gestaut oder geschädigt sind. Jede erneute Infektion kann somit durch Schädigung des abführenden Lymphsystems die Anfälligkeit für ein weiteres Rezidiv erhöhen.
Weitere Komplikationen sind:
- Begleithrombophlebitis
- Phlegmone
- Sepsis
- Obliteration der Lymphgefäße mit chronischem Lymphödem (bei chronisch-rezidvierendem Verlauf)
- Glomerulonephritis
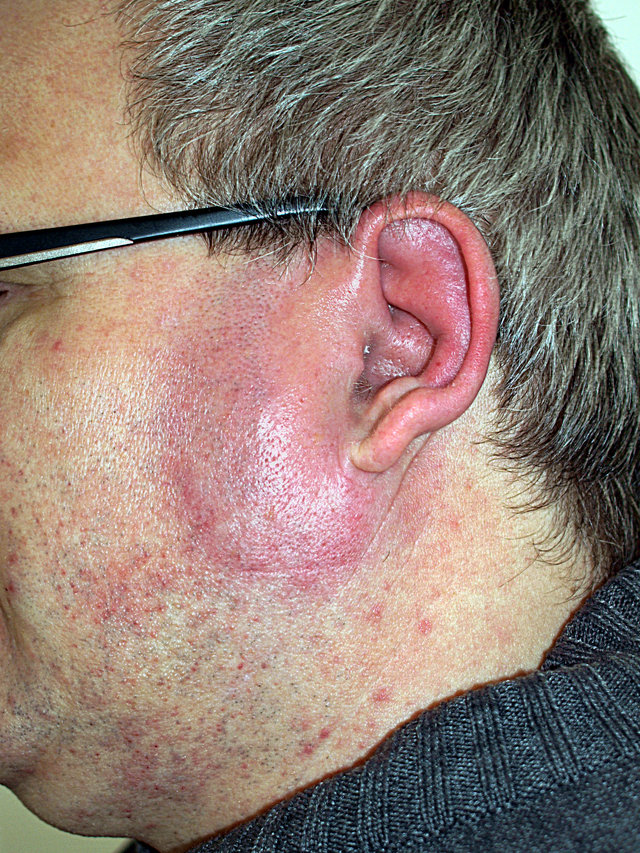
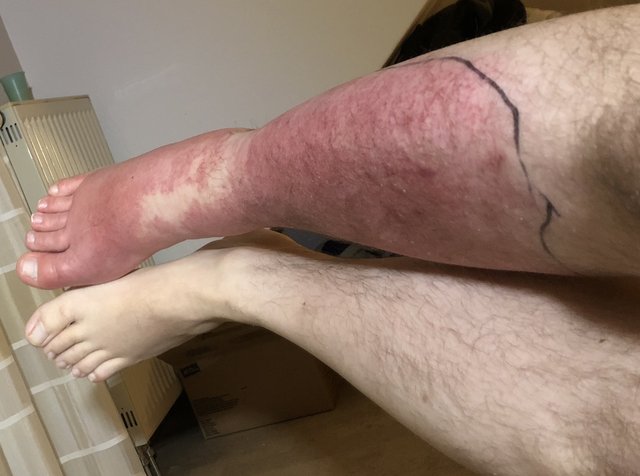
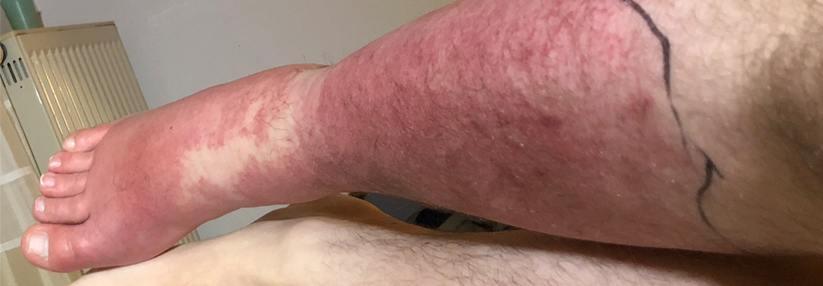
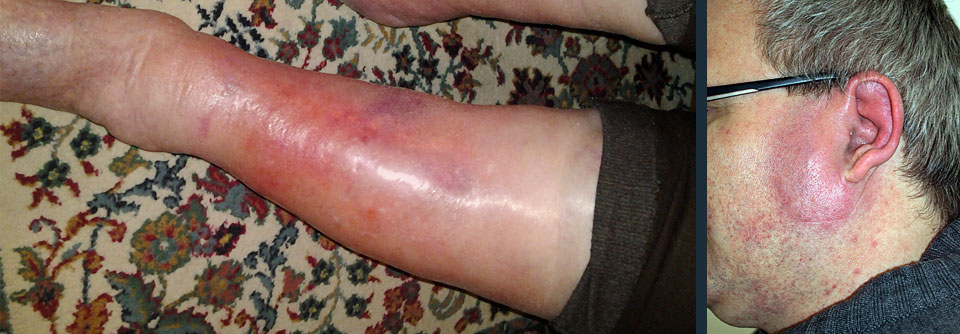
Das Erysipel beginnt meist akut mit hohem Fieber (bis 40 °C), Schüttelfrost und allgemeinem Krankheitsgefühl. Innerhalb weniger Stunden bildet sich dann ausgehend von der Eintrittspforte ein hellrot leuchtendes, großflächiges Erythem mit scharfer Begrenzung und flammenartigen Ausläufern.
Je nach Lokalisation kommt es dabei zu:
- Schwellung
- Überwärmung
- Druckschmerzhaftigkeit
Im Bereich der Beine ist das Erythem in der Regel einseitig, im Gesicht kann es sich symmetrisch auf Nasenrücken und beide Wangen ausbreiten. Im Verlauf kommt es häufig zu einer Lymphadenitis mit Schwellung regionärer Lymphknoten.
Bei älteren und immunsupprimierten Patienten oder rezidivierendem Verlauf können die Allgemeinsymptome reduziert sein.
- Fieber (bis 40 °C)
- hellrotes großflächiges Erythem mit scharfer Begrenzung
- evtl. Schwellung
- evtl. Schwellung regionärer Lymphknoten
In der Regel handelt es sich um eine klinische Blickdiagnose. Dabei sollte auch nach der möglichen Eintrittspforte gesucht werden.
Unterstützt werden kann die Diagnose durch:
- Leukozytose
- BSG- oder CRP-Erhöhung
- evtl. Anstieg des Antistreptolysin- und Antistreptodornase-B-Titers
Ein direkter Erregernachweis ist nur selten möglich, bei sehr hohen Entzündungsparametern und ausgeprägter Klinik kann aber die Abnahme einer Blutkultur zum Ausschluss einer Sepsis sinnvoll sein.
Bei Lokalisation im Gesicht:
- akutes Kontaktekzem (Jucken, Brennen)
- Zoster (halbseitig, Bläschen)
- Dermatitis solaris
- Wespenstichreaktion
Bei Lokalisation an den Extremitäten:
- Phlegmone
- nekrotisierende Fasziitis
- Abszess
- Thrombophlebitis
- tiefe Beinvenenthrombose
- Stauungsdermatose
- Erythema chronicum migrans (Borreliose)
- Erysipeloid (durch Erysipelothrix rhusiopathiae)
Das Erysipel wird mit systemischen Antibiotika behandelt. Therapie der ersten Wahl ist Penicillin – bei Penicillinallergie stellen Erythromycin oder Clindamycin eine Alternative dar (hier aber Resistenzen von 10–20 %).
Bei schweren Verläufen kann auch eine intravenöse Penicillintherapie indiziert sein.
Weitere Maßnahmen:
- bei Lokalisation am Bein Immobilisierung
- kühlende Umschläge
- ggf. Antipyretika und Analgetika
- ggf. Thromboseprophylaxe mit niedermolekularen Heparinen (bei Immobilisierung)
Vorgehen bei Rezidiven:
- ausreichend lange und ausreichend dosierte Systemantibiose im Akutfall
- konsequente Entstauung und Kompressionstherapie nach Einsetzen der klinischen Besserung
- Beseitigung von Triggerfaktoren (z.B. chronische Stauung bei chronisch venöser Insuffizienz)
- Sanierung von Eintrittspforten (z.B. Fußpilz)
- frühzeitiger Therapiebeginn bei erneuten Anzeichen eines Rezidis
Kommt es trotz dieser Maßnahmen zu häufigen Rezidiven, kann eine Langzeitprophylaxe mit systemischen Antibiotika sinnvoll sein, z.B. in Form einer Intervall- oder Dauertherapie.
Die Vermeidung möglicher Eintrittspforten (z.B. die Sanierung von Fußpilz) kann einem Erysipel vorbeugen.
Quelle:
Stefanie Reich-Schuppke et al; Allgemeinarzt (2018); 4: 37-40
Verschenken Sie kein Honorar: Das „Gebühren-Handbuch digital“ ist die ideale Weiterentwicklung der Printausgabe des bekannten „Medical Tribune Gebühren-Handbuchs“ - statt 2000 Buchseiten der schnelle digitale Zugriff.
Was Ihnen die Abrechnung leichter macht:
- die immer aktuelle Fassung von EBM und GOÄ (Einheitlicher Bewertungsmaßstab und Gebührenordnung für Ärzte)
- Tipps und Experten-Kommentare zur Honorarabrechnung (EBM/GOÄ), graphisch aufbereitet und leicht verständlich
- Kommentare von Kollegen lesen und selbst kommentieren
- persönliche Notizen und Lesezeichen setzen
Fortbildungen
| Termin | Fortbildung | Ort | |
|---|---|---|---|
|
11.07.2025 | 07:30 - 08:15
|
Frühstücks CME 2025 Kreuzschmerz, Wadenkrampf & Co.: Praxis Update zur Diagnostik und Therapie von muskulär bedingten Schmerzen Details Online-Teilnahme Programm |
Online |
1 CME-Punkt
kostenfrei
|
|
27.08.2025 | 13:00 - 13:45
|
Lunch Break CME 2025 Thema: Schizophrenie Details Online-Teilnahme |
Online |
CME-Punkte beantragt
kostenfrei
|
|
29.08.2025 | 07:30 - 08:15
|
Frühstücks CME 2025 Thema: Muskelschmerzen / Rückenschmerzen Details Online-Teilnahme |
Online |
CME-Punkte beantragt
kostenfrei
|
Diese Informationen dienen ausschließlich der Aus- und Weiterbildung von Angehörigen und Studenten der medizinischen Fachkreise (z.B. Ärzte) und enthalten nur allgemeine Hinweise. Sie dürfen nicht zur Selbstdiagnose oder -behandlung verwendet werden und sind kein Ersatz für eine ärztliche Beratung oder Behandlung. Die jeweiligen Autoren haben die Inhalte nach bestem Wissen gepflegt. Dennoch sollten Sie die Informationen stets kritisch prüfen und mit zusätzlichen Quellen vergleichen. Die Autoren und die Betreiber von medical-tribune.de übernehmen keine Haftung für Schäden, die durch nicht-kontrollierte Anwendung von Empfehlungen und Inhalten entstehen. Beiträge, die Angaben zum Einsatz und zur Dosierung von Medikamenten machen, sind die persönliche Einschätzung der Autoren. Sie ersetzen nicht die Empfehlungen des Herstellers oder des behandelnden Arztes oder Apothekers.