Psoriasisarthritis
Die Psoriasis-Arthritis (PsA) ist eine entzündliche Erkrankung mit zahlreichen klinischen Facetten. Die Prävalenz bei Psoriasis-Patienten liegt bei etwa 25 %.
Meist tritt die Erkrankung Jahre nach den ersten Hautmanifestationen auf, in einigen Fällen geht sie aber auch den Hautmanifestationen voraus. Der Haut- und Gelenkbefall korrelieren oft nicht. Eine PsA kann in jedem Lebensalter auftreten.
Es werden 5 unterschiedliche Formen unterschieden:
1. Asymmetrische oligoartikuläre Arthritis
- häufigste Erscheinungsform der PsA (60 %)
- häufig HLA-B-27-positiv
- evtl. als Daktylitis mit Befall aller Gelenke eines Fingers („Wurstfinger“)
2. Symmetrische Polyarthritis
- etwa 20 % aller PsA
- sehr ähnlich einer rheumatoiden Arthritis (RA)
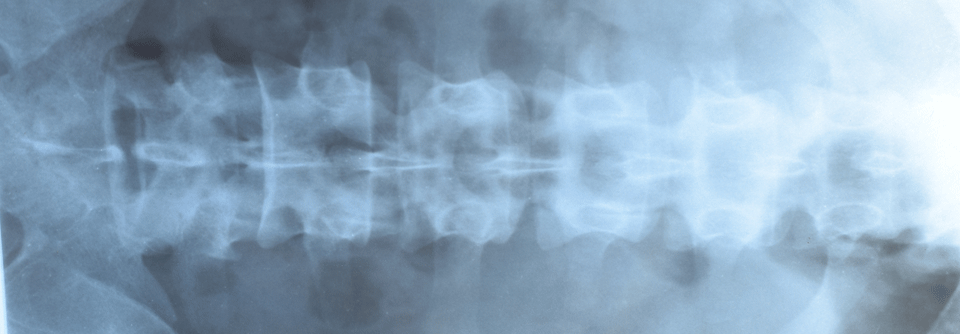
3. Spondyloarthritis mit Sacroiliitis (axiale PsA)
- circa 10 % der PsA
- häufig HLA-B-27-positiv
- Männer häufiger betroffen als Frauen
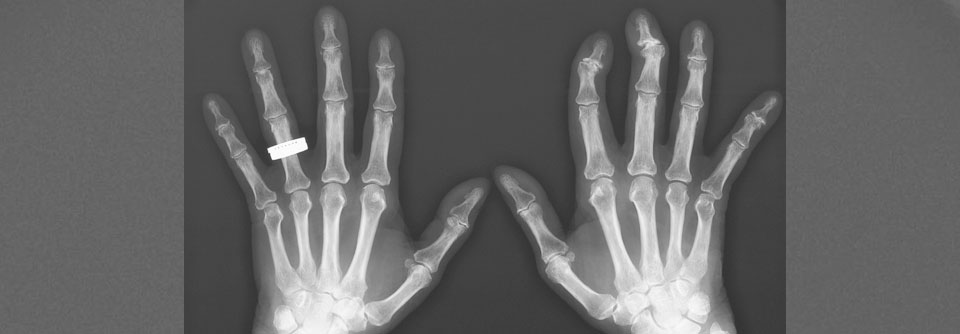
4. Deformierende mutilierende Polyarthritis
- circa 5 % der Fälle
- Manifestation vor allem an den Fingern („Teleskop-Finger“)
- vor allem bei langer Erkrankungsdauer
5. Distal interphalangeal dominante Arthritis (DIP)
- Schmerzen und Schwellungen der Fingerendgelenke
Oft liegt keine reine Arthritis, sondern eine Mitbeteiligung umgebender Strukturen vor (Daktylitis, Enthesitis, Periarthritis). Im Vergleich zu anderen Arthritiden sind die Entzündungen oft nicht so ausgeprägt.
Die Patienten klagen über Schmerzen und Schwelungen in den beteiligten Gelenken und Strukturen. Typisch sind:
- Schmerzen und morgendliche Steifheit in verschiedenen Gelenken
- Schwellung der Fingerendgelenke einer Hand
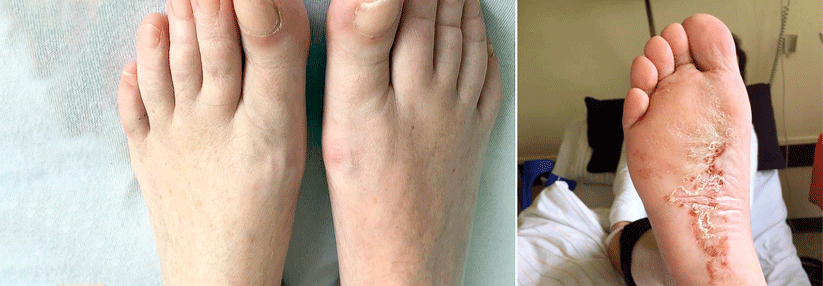
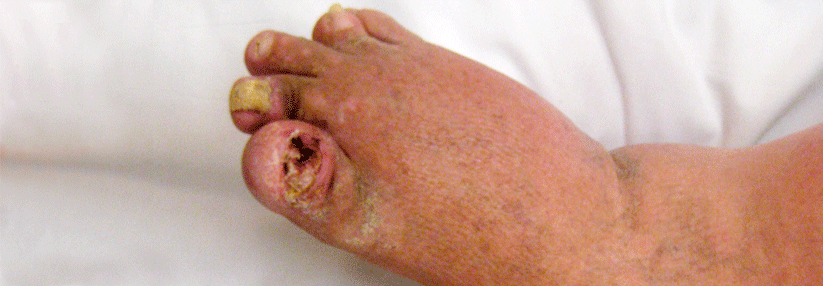
- Schwellung aller Gelenke eines Fingers oder Zehs einschließlich der Sehnen („Wurstfinger“, „Wurstzeh“)
- Schwellung z.B. der Knie-, Sprung- oder Ellenbogengelenke
- Schmerzen im unteren Rücken
- Schmerzen am Ansatz der Achillessehne an der Ferse
Der Druckschmerz ist in der Regel geringer als bei rheumatoider Arthritis.
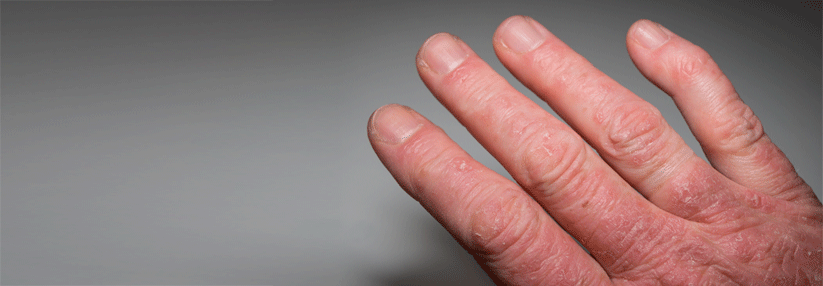
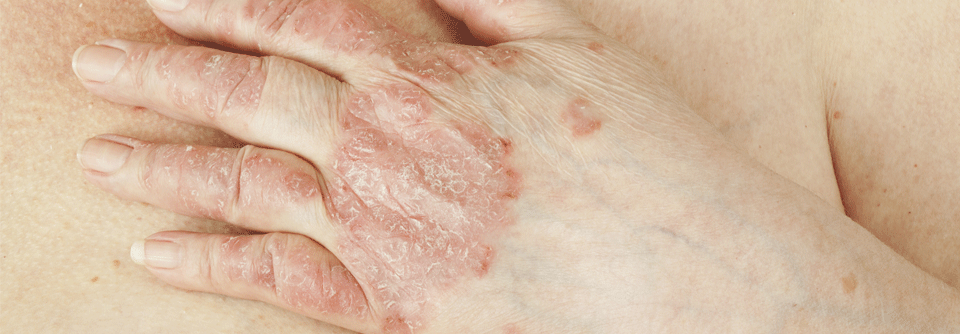
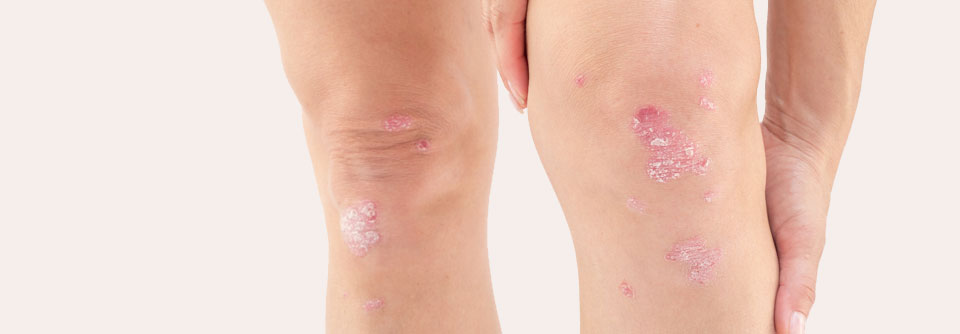
Darüber hinaus liegen in den meisten Fällen die typischen Hauterscheinungen der Psoriasis vor:
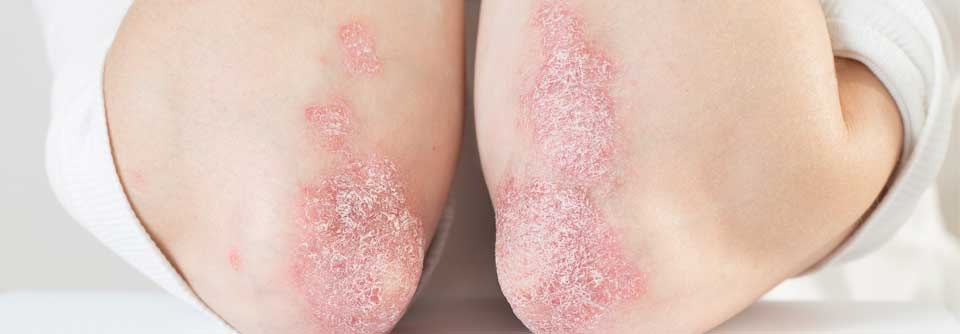
- Erythrosquamöse Plaques mit silberweißer Schuppung
- typische Prädilektionsstellen sind Streckseiten von Ellbogen und Knie, Sakral- und Analregion, behaarter Kopf
- evtl. nur diskrete Hauterscheinungen hinter den Ohren oder im Gehörgang
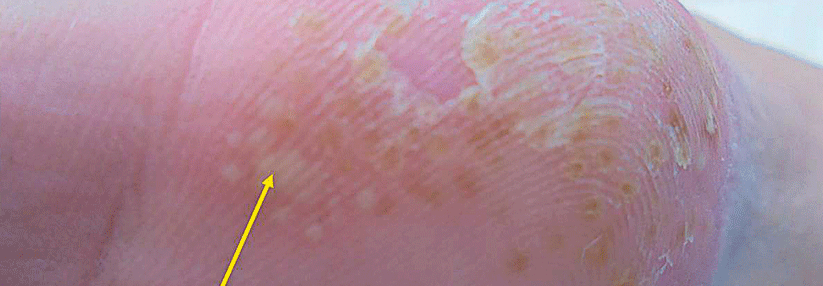
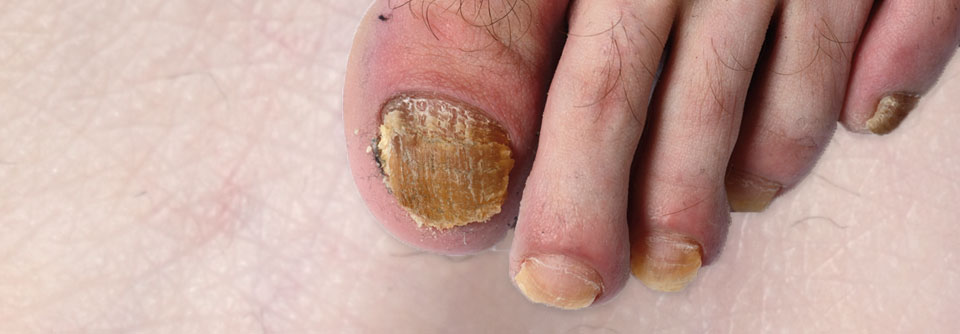
Bei etwa 30 % der Patienten mit PsA finden sich auch die Psoriasis-typischen Nagelveränderungen (Tüpfelnägel, Ölflecknägel, Onchyolyse, Krümelnägel).
Aufgrund der sehr unterschiedlichen klinischen und subklinischen Manifestationen wird bei allen Psoriasis-Patienten ein aktives Screening auf PsA – z.B. durch Hausarzt oder Dermatologen – einmal jährlich empfohlen.
Dafür steht ein deutschsprachiger validierter Screeningfragebogen (GEPARD für „GErman Psoriasis ARthritis Diagnostic Questionnaire“ zur Verfügung.
Im Frühstadium sind die Gelenkentzündungen oft klinisch nicht so gut zu erkennen, ansonsten findet man geschwollene Gelenke und Sehnen. Der Druckschmerz ist in der Regel geringer als bei rheumatoider Arthritis und die betroffenen Gelenke sind nur selten gerötet.
Labordiagnostik
- Bei PsA finden sich häufig keine erhöhten Entzündungszeichen im Blut.
- bei 30-50 % Assoziation mit HLA-B27
- Rheumafaktor meist negativ, aber ACPA (antizytoplamatische Antikörper) in bis zu 12 % positiv
Bildgebung
Konventionelles Röntgen:
- im Frühstadium oft keine Gelenkveränderungen nachweisbar
- evtl. juxtaartikuläre Knochenneubildung
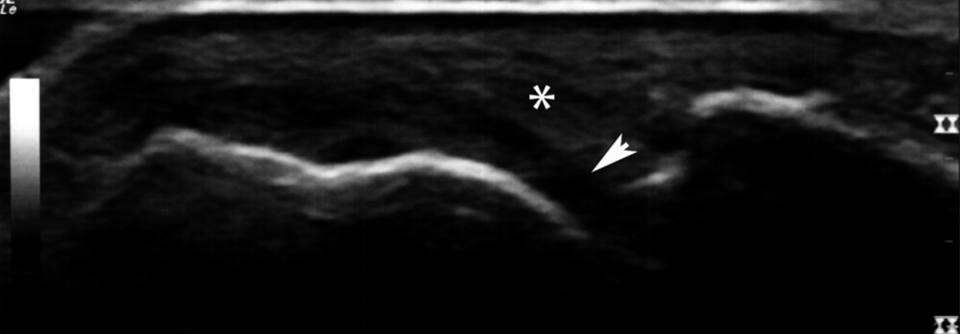
Sonographie:
- Beurteilung des Gelenkknorpels und der umgebenden Weichteile
MRT:
- Beurteilung von Synovia, Knorpel, Sehen- und Bandansätzen, Weichteilen, Knochenmark
Wichtige Differenzialdiagnose sind:
- Rheumatoide Arthritis
- Kollagenosen
- Vaskulitiden
- andere Spondyloarthritiden
- rheumatisches Fieber (sehr selten)
- Lyme-Arthritis bei Borreliose
- infektiöse Arthritis
- Arthritiden bei Virusinfekten
- paraneoplastische rheumatische Beschwerden
- Arthritis bei Sarkoidose
- M. Behcet
- Arthritis urica
- Chondrokalzinose
- aktivierte Arthrosen
- Erosive Polyarthrose der Fingergelenke
- Pachydermodaktylie (angeboren)
- Fibromyalgie-Syndrom
Bei der Therapie der Psoriasis-Arthritis ist es wichtig, dass Hausärzte, Dermatologen und Rheumatologen eng zusammen arbeiten und alle Psoriasis-Manifestationen im Auge behalten.
Bei Arthralgien ohne klinisch objektivierbaren Nachweis einer Gelenkschwellung oder Daktylitis werden zur symptomatischen Therapie NSAR oder Coxibe empfohlen.
Persistieren die entzündlichen Beschwerden am Bewegungsapparat sollten die Patienten einem Rheumatologen vorgestellt werden.
Liegt klinisch eine periphere Arthritis oder Daktylitis vor (oder lässt sich dies in Röntgen, Ultraschall oder MRT objektiv nachweisen) wird die Einleitung einer Basistherapie empfohlen, um destruktive Verläufe zu verhindern.
In der Initialtherapie der Arthritis/Daktylitis sollten zuerst konventionelle synthetische DMARDs eingesetzt werden (z.B. Methotrexat, Leflunomid, Sulfasalazin). Bei axialer Beteiligung oder Enthesitis können diese Substanzen aufgrund mangelnder Wirksamkeit nicht als Monotherapie empfohlen werden.
Bei Patienten mit Arthritis/Daktylitis, die auf mindestens ein konventionell synthetisches DMARD nicht ausreichend angesprochen haben, wird die Einleitung einer Mono- oder Kombinationstherapie mit biologischen DMARDs empfohlen.
Als biologische DMARDs (mit gleichzeitiger positiver Wirkung auf die Hautmanifestationen) können eingesetzt werden
TNF-alpha-Blocker:
- Adalimumab
- Certolizumab
- Etanercept
- Golimumab
- Infliximab
IL-17A-Antikörper:
- Secukinumab
IL-12/23-Antikörper:
- Ustekinumab
Alternativ zu den biologischen DMARDs kann auch der orale PDE4-Hemmer Apremilast angewandt werden.
Ergänzende Maßnahmen können sein:
- Physiotherapie (Schmerzreduktion, Erhalt der Gelenkbeweglichkeit, Vorbeugung von Langzeitschäden am Bewegungsapparat)
- Kryotherapie (bei akut entzündeten Gelenken)
- Funktionstraining und Sport (z.B. Radfahren, Schwimmen, Walking)
- Bewegungsmeditationen wie Qi Gong und Tai Chi
- Entspannungsmaßnahmen
- Balneotherapie
1. Herold - Innere Medizin 2017
S3-Leitlinie 013-001 „Therapie der Psoriasis vulgaris“, Stand 10/2017
Verschenken Sie kein Honorar: Das „Gebühren-Handbuch digital“ ist die ideale Weiterentwicklung der Printausgabe des bekannten „Medical Tribune Gebühren-Handbuchs“ - statt 2000 Buchseiten der schnelle digitale Zugriff.
Was Ihnen die Abrechnung leichter macht:
- die immer aktuelle Fassung von EBM und GOÄ (Einheitlicher Bewertungsmaßstab und Gebührenordnung für Ärzte)
- Tipps und Experten-Kommentare zur Honorarabrechnung (EBM/GOÄ), graphisch aufbereitet und leicht verständlich
- Kommentare von Kollegen lesen und selbst kommentieren
- persönliche Notizen und Lesezeichen setzen
Fortbildungen
| Termin | Fortbildung | Ort | |
|---|---|---|---|
|
08.11.2025 | 10:00 - 17:00
|
BPC-Fachsymposium Cannabinoide in der Medizin 2025 4. Fachsymposium: Cannabinoide in der Medizin Details Präsenz-Teilnahme Online-Teilnahme |
Düsseldorf |
CME Punkte werden beantragt
kostenfrei
|
Diese Informationen dienen ausschließlich der Aus- und Weiterbildung von Angehörigen und Studenten der medizinischen Fachkreise (z.B. Ärzte) und enthalten nur allgemeine Hinweise. Sie dürfen nicht zur Selbstdiagnose oder -behandlung verwendet werden und sind kein Ersatz für eine ärztliche Beratung oder Behandlung. Die jeweiligen Autoren haben die Inhalte nach bestem Wissen gepflegt. Dennoch sollten Sie die Informationen stets kritisch prüfen und mit zusätzlichen Quellen vergleichen. Die Autoren und die Betreiber von medical-tribune.de übernehmen keine Haftung für Schäden, die durch nicht-kontrollierte Anwendung von Empfehlungen und Inhalten entstehen. Beiträge, die Angaben zum Einsatz und zur Dosierung von Medikamenten machen, sind die persönliche Einschätzung der Autoren. Sie ersetzen nicht die Empfehlungen des Herstellers oder des behandelnden Arztes oder Apothekers.