VATS statt Thoraxdrainage senkt Rezidivrate beim primären Spontanpneumothorax
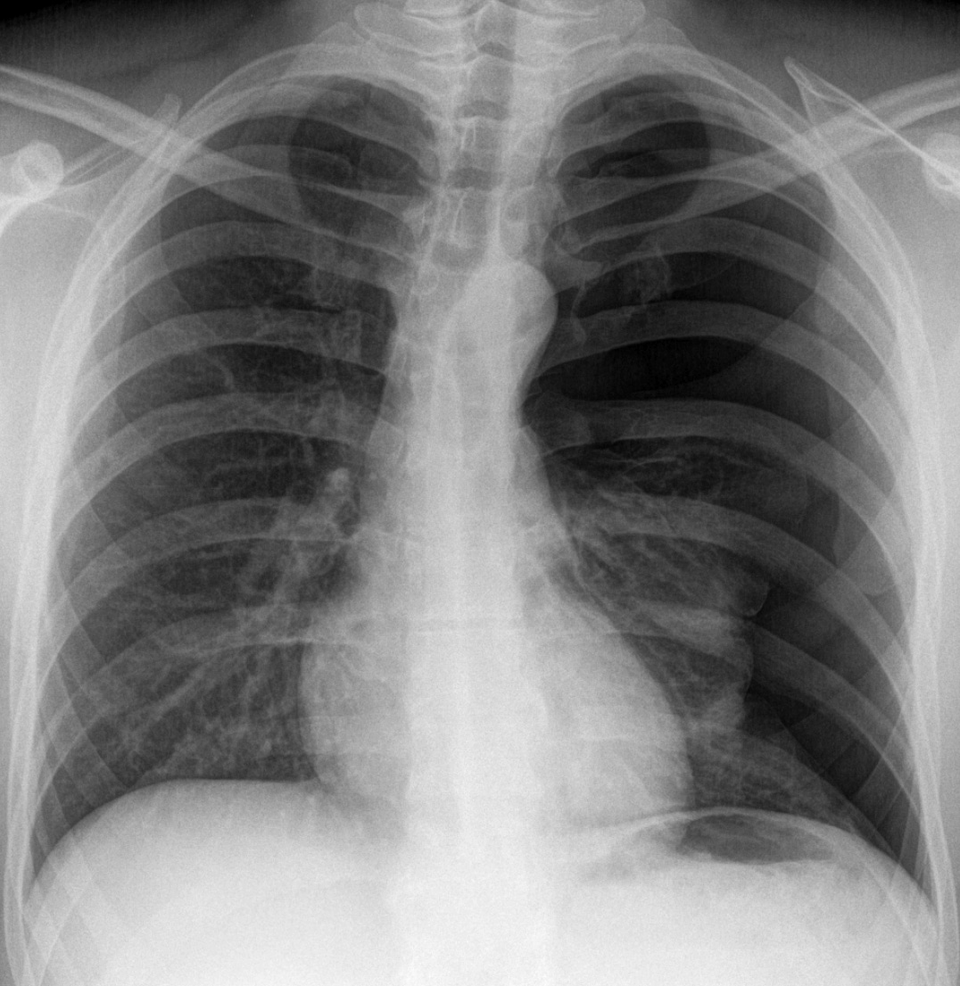
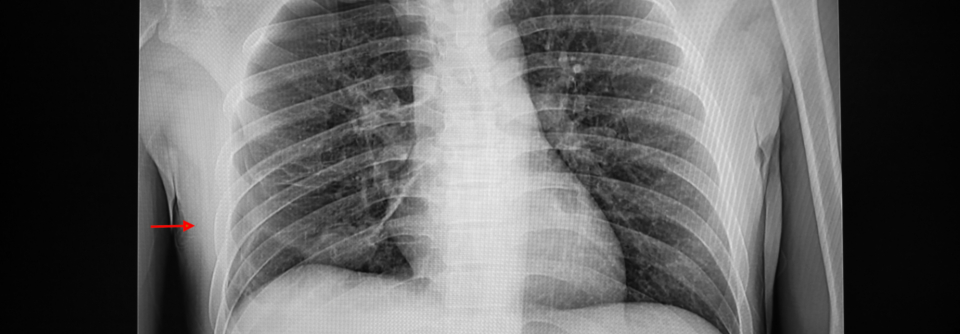
 Wird beim Spontanpneumothorax eine Thoraxdrainage gelegt, kommt es in 20–35 % der Fälle zum Rezidiv.
© wikimedia/Hellerhoff (CC BY-SA 3.0)
Wird beim Spontanpneumothorax eine Thoraxdrainage gelegt, kommt es in 20–35 % der Fälle zum Rezidiv.
© wikimedia/Hellerhoff (CC BY-SA 3.0)
Beim primären Spontanpneu reicht das Therapiespektrum vom Beobachten bis hin zur Thorakotomie. Dabei gilt: Mit steigender Invasivität der Maßnahme sinkt das Rezidivrisiko.
| Rezidivraten im Blick | |
|---|---|
| Therapieverfahren | Rezidivrate |
| Beobachten | 20–60 % |
| Pleurapunktion und Absaugen | > 40–50 % |
| Thoraxdrainage | 20–35 % |
| minimal-invasive (videoassistierte) OP | < 5 % |
| Thorakotomie | < 3 % |
Die meisten Kollegen entscheiden sich bei ihren Patienten für den Mittelweg, die Thoraxdrainage, berichtete Professor Dr. Bernward Passlick, Klinik für Thoraxchirurgie der Universitätsklinik Freiburg. Bei relativ geringer Invasivität geht sie mit einer Rezidivrate von 20–35 % einher. Allerdings diskutiert man mittlerweile „sehr ernst“ darüber, ob man nicht besser primär operieren sollte. Als Vorteile der OP gelten
- ein geringes Rezidivrisiko (0–5 %),
- die Möglichkeit, eine Histologie zu gewinnen,
- die kürzere Behandlungsdauer und
- eine geringere perioperative Morbidität.
Bloß keine Tabaksbeutel!
Es ist völlig überflüssig, die Insertionsstelle einer Thoraxdrainage per Naht zu verschließen. Dies führt nur zu hässlichen Narben und zu unnötigen Schmerzen beim Ziehen der Drainage, sagt Prof. Passlick. Er selbst hat schon optische Desaster nach dem Wundverschluss mittels Tabaksbeutelnaht zu Gesicht bekommen.
Durch die Ergebnisse einer monozentrischen britischen Studie sieht er sich in seiner Auffassung bestätigt. Darin erhielten 312 Patienten in einem Zeitraum von 18 Monaten jeweils ein bis drei Thoraxdrainagen der Durchmesser 28F bis 32F. Auf das Vernähen wurde verzichtet.
Die Komplikationsraten waren äußerst gering, wie Prof. Passlick berichtete. Vier Patienten entwickelten nach dem Ziehen der Drainage einen Pneumothorax, der eine erneute Drainage notwendig machte, fünf bekamen oberflächliche Wundinfektionen. Nur ein einziger Patient benötigte wegen einer Leckage doch noch eine Naht. Prof. Passlick: „Die Anlage von einengenden Nähten an der Thoraxdrainage ist eine überkommene Technik, die nicht mehr durchgeführt werden sollte.“
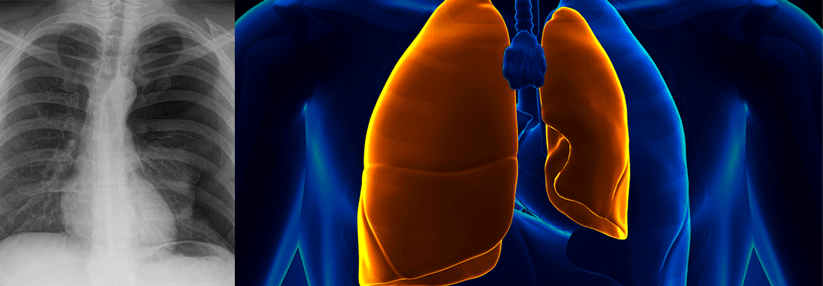
In einer dänischen prospektiven Multizenterstudie hat man bei 181 ansonsten gesunden Patienten mit primärem Spontanpneumothorax zunächst eine Thoraxdrainage gelegt und sie auf Basis einer hochauflösenden CT in zwei Gruppen eingeteilt. In der einen fanden sich diejenigen mit ipsilateralen Blebs < 1 cm, in der anderen solche mit ipsilateralen Bullae ≥ 1 cm. Anschließend wurde entweder die Drainagetherapie weitergeführt oder man hat per VATS (video-assisted thoracoscopic surgery) die Blebs bzw. Bullae reseziert und eine mechanische Pleurodese durchgeführt.
Mit jedem Patienten die Optionen diskutieren
Nach einem Follow-up von im Mittel 59 Monaten hatten 43 Studienteilnehmer ipsilateral ein Rezidiv entwickelt. Dabei war die Rate nach der VATS deutlich geringer als nach der Drainagetherapie (13 % vs. 34 %). Allerdings spielte die Bullagröße eine Rolle. Die VATS schnitt bei Veränderungen ≥ 1 cm signifikant besser ab (p = 0,014). Waren die Bläschen kleiner als 1 cm, fiel die Signifikanz marginal aus (p = 0,053). Bei drei Patienten führte die OP zu einer Interkostalarterienblutung aus dem Trokarzugang, was eine Revision erforderlich machte. Nach Überzeugung von Prof. Passlick muss man dem Patienten die Vor- und Nachteile der verschiedenen Behandlungsoptionen darlegen und die Indikation zur OP eines primären Spontanpneus mit jedem einzelnen Patienten diskutieren. Die Operationsindikation an der Bullagröße festzumachen, hält der Kollege nicht für sinnvoll, da dies in jedem Fall eine hochauflösende CT erforderlich machen würde.Kongressbericht: 16. Pneumologie-Update-Seminar