Telemedizin Leitlinie zur Patientenversorgung in der Dermatologie
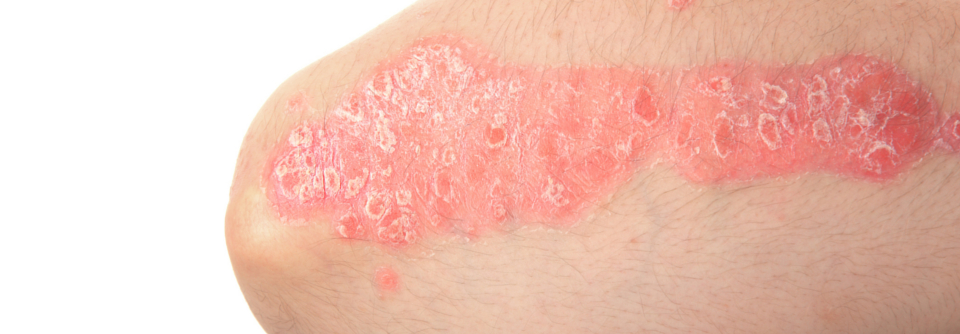 Erstdiagnose nein, Verlaufskontrolle ja – das gilt in der Telemedizin zumindest für die beiden großen Bereiche Psoriasis und atopische Hauterkrankungen.
© iStock/petekarici
Erstdiagnose nein, Verlaufskontrolle ja – das gilt in der Telemedizin zumindest für die beiden großen Bereiche Psoriasis und atopische Hauterkrankungen.
© iStock/petekarici
Erstdiagnose nein, Verlaufskontrolle ja – so könnte man grob die Empfehlungen zusammenfassen, die Professor Dr. Matthias Augustin vom Universitätsklinikum Hamburg-Eppendorf und seine Kollegen in der S2k-Leitlinie Teledermatologie zusammengetragen haben. Das gilt zumindest für die beiden großen Bereiche Psoriasis und atopische Hauterkrankungen. Davon, die Erstdiagnose Psoriasis oder atopische Dermatitis rein auf telemedizinischer Basis zu stellen, wird einstimmig abgeraten – u.a. weil sich PASI, EASI und SCORAD ohne analoge Begutachtung nicht vollständig ermitteln lassen. So können z.B. Merkmale wie Ödeme bei AD oder die Induration der Psoriasis nicht ausreichend gut beurteilt werden.
Anders sieht es bei patientenbezogenen Indizes und der Verlaufskontrolle aus. Die Einschätzung von DLQI, betroffener Körperoberfläche sowie Juckreiz, Erythem, Schuppung oder Hautdiathese (ohne Dermographismus) ist über digitale Kommunikationswege möglich. Für die telemedizinische Verlaufskontrolle der Psoriasis eignet sich z.B. der self-assessed PASI (SAPASI). Auch die AD kann im Verlauf über Fotos und Videos überwacht werden.
Verbände per Bild kontrollieren
Bei chronischen Wunden ist eine telemedizinische Verlaufskontrolle ebenfalls möglich. Das schließt die Begutachtung von Verbänden und Bandagen mit ein. Für eine Primärdiagnostik muss allerdings die entsprechende Infrastruktur vorhanden sein: Teledermatologische Verfahren können bei chronischen Wunden empfohlen werden, „wenn die notwendigen klinischen, apparativ-diagnostischen und anamnestischen Angaben für eine Diagnosestellung vorliegen“. Ähnlich äußern sich die Leitlinienautoren zu Dermatosen, die sich durch ein eindeutiges Erscheinungsbild (primär morphologische Diagnostik) auszeichnen. Infektiöse Hauterkrankungen, akute und chronische Ekzeme und gegebenenfalls gutartige kutane Tumoren lassen sich oft teledermatologisch begutachten. Allerdings dürfen weiterführende, notwendige Untersuchungen dadurch nicht verzögert werden. Die postoperative Nachversorgung ist ebenfalls aus der Ferne machbar.
Eine telemedizinische Primärdiagnostik von melanozytären und nicht-melanozytären Läsionen ist möglich, schreiben die Leitlinienautoren, allerdings nur, wenn die Morphologie klinisch eindeutig ist und die Anamnese (inkl. sonstiger klinischer Angaben) gut durchgeführt werden kann. Auf eine reine KI-Evaluierung sollte man sich dagegen bei der Erstdiagnose nicht verlassen. Bei unklarem Befund kommt man um eine dermatoskopische Untersuchung nicht herum. Diese kann telemedizinisch oder im Rahmen einer Präsenzuntersuchung erfolgen.
Den Patienten auf dem digitalen Weg zu seiner Therapie zu beraten, wird in der Leitlinie ebenfalls empfohlen. Gleiches gilt für Konsile unter Kollegen zur Diagnosestellung: Durch Hinzuziehen der Fachkompetenz aus klinischen Zentren lässt sich z.B. die ambulante Routinebehandlung verbessern.
Quelle: S2k-Leitlinie Teledermatologie, AWMF-Register-Nr. 013-097