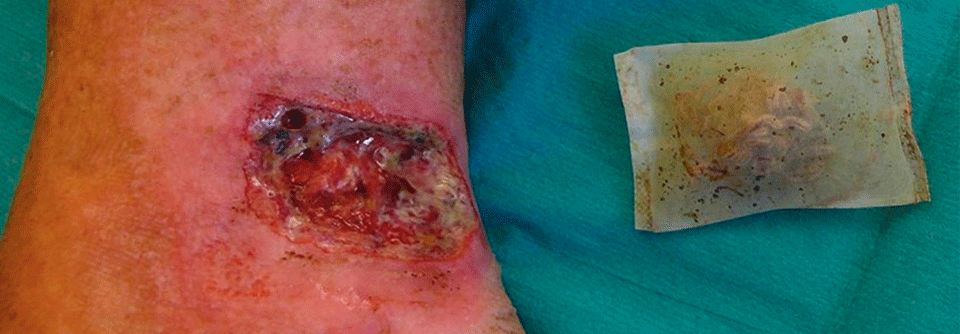
Ulkus cruris venosum Mit Druck gegen das venöse Ulkus
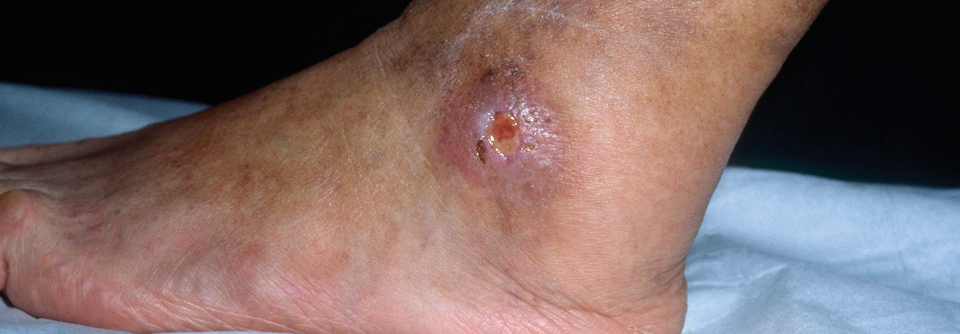 Insbesondere am Knöchel muss man für einen gleichmäßigen Anpressdruck anatomische Unebenheiten ausgleichen.
© Science Photo Library/Biophoto Associates
Insbesondere am Knöchel muss man für einen gleichmäßigen Anpressdruck anatomische Unebenheiten ausgleichen.
© Science Photo Library/Biophoto Associates
Eine regelrecht durchgeführte Kompressionstherapie verkürzt die Abheilungszeit eines Ulcus cruris venosum signifikant. Deshalb ist sie neben den physikalischen Maßnahmen (siehe Kasten) und der Wundtherapie bei der Behandlung des venösen Ulkus unentbehrlich, heißt es in der unter Federführung von Prof. Dr. Eva Valesky, Universitätsklinikum Frankfurt, erstellten S2k-Leitlinie. Doch bevor man mit der Kompression loslegt, müssen nicht nur eine dekompensierte Herzinsuffizienz (NYHA III und IV) und die Phlegmasia coerulea dolens ausgeschlossen werden. Auch die fortgeschrittene PAVK stellt eine Kontraindikation dar und damit zunächst die Therapie der PAVK in den Vordergrund.
Turnen ja, Balneotherapie nein
Zusätzlich zur Kompressionstherapie werden zur Behandlung des venösen Ulkus physikalische Maßnahmen empfohlen:
- körperliche Aktivität, vor allem in Form von Venensport
- Mobilisation des Sprunggelenks mit aktiven Übungen
- bei Lymphödem komplexe physikalische Entstauungstherapie, v.a. Lymphdrainage
Von einer Balneotherapie (z. B. die Hydrotherapie mit wirkstoffangereichertem Wasser) raten die Leitlinienautoren ab. Zwar gibt es Hinweise darauf, dass Schmerzen und Lebensqualität dadurch verbessert werden könnten. Einer Metaanalyse zufolge treten allerdings unter Balneotherapie häufiger Erysipele auf.
Definiert ist die fortgeschrittene arterielle Verschlusskrankheit als Stadium III oder IV nach Fontaine oder über einen Ankle-Brachial-Index (ABI) < 0,5 bzw. einen absoluten Knöchelarteriendruck < 60 mmHg. Bei moderater PAVK mit einem ABI > 0,5 oder einem absoluten Knöchelarteriendruck > 60 mmHg sollte laut Leitlinie eine Kompressionstherapie erfolgen.
Zeigen sich Verfärbungen oder berichtet der Patient von Taubheitsgefühlen, Schmerzen und/oder motorischen Störungen im Bereich von Fuß und Zehen, muss die Kompression sofort beendet oder gelockert werden. Letzteres lässt sich dadurch erreichen, dass man auf weniger elastische bzw. unelastische Materialien wechselt. Außerdem muss geprüft werden, ob womöglich zuerst eine Verbesserung der arteriellen Perfusion durch endovaskuläre oder operative Maßnahmen erforderlich ist.
Die verschiedenen Kompressionsverbände sind im Prinzip gleichwertig, schreiben die Autoren. Ihre Auswahl erfolgt nach Patientenwunsch und Wirtschaftlichkeit. Prinzipiell sollten die Verbände rund um die Uhr angelegt bleiben. Über längere Ruhephasen hinweg können sie abgenommen, müssen dann jedoch vor der nächsten orthostatischen Belastung wieder angelegt werden. Unter- und Aufpolsterungen mit Watte oder Pelotten schützen vor Druckulzerationen und Hautnekrosen. Auch anatomische Unebenheiten wie die Bisgaard-Kulisse hinter Innen- und Außenknöchel sind abzupolstern, um einen gleichmäßigen Anpressdruck zu gewährleisten.
Nach der Entstauungsphase mit mehrlagigen Verbänden empfehlen die Autoren der Leitlinie den Wechsel auf zweilagige Ulkus-Kompressionsstrümpfe. Sie sind in der Wirkung den Verbänden mindestens gleichwertig, aber leichter zu handhaben.
Dünnere Strümpfe schränken die Patienten weniger ein
Der Unterziehstrumpf fixiert die Wundauflage und dient bei einigen Modellen als Gleithilfe für den Kompressionsstrumpf. Das insgesamt dünnere Gewebe erleichtert dem Patienten zudem die Schuhauswahl. Als Alternative sowohl in der Entstauungsphase als auch darüber hinaus stehen medizinische adaptive Kompressionssysteme (MAK) zur Verfügung. Mit ihnen lässt sich der Anpressdruck je nach Beinvolumen gut nachjustieren. Außerdem sorgt ihr Material für günstige Druckverhältnisse, d.h. für hohen Arbeits- und niedrigen Ruhedruck.
Die intermittierende pneumatische Kompressionstherapie ist bei Patienten mit therapierefraktärem venösem Ulkus eine Option. Allerdings ist die Datenlage zur Effektivität der Methode recht heterogen, weshalb die Leitlinienautoren keine Empfehlung für ein optimales Therapieregime vorlegen können. Egal welche Kompressionstherapie zum Einsatz kommt: Die lokalen Schmerzen sollten darunter abnehmen und grundsätzlich geringer sein als ohne Kompression. Werden die Schmerzen stärker, muss die Ursache dafür abgeklärt werden.
Nur selten gibt es heute noch Situationen, in denen eine Kompression nicht möglich ist. In diesen Fällen raten die Autoren zum Hochlagern der Beine und zur aktiven Bettruhe mit physikalischen Maßnahmen und Gymnastik in liegender Position. Die häufig nötige Schmerztherapie sollte nach WHO-Stufenschema erfolgen.
Indiziert, kontraindiziert oder möglich
Kommt ein Patienten mit Ulcus cruris in die Praxis, ist es wichtig, die Situation richtig zu erfassen: Ist das Gewebe z.B. bereits nekrotisch? Für die anschließende Basisdiagnostik reichen Dopplersonografie und die Bestimmung des Knöchel-Arm-Index, erklärte Prof. Dr. Markus Stücker, Klinik für Dermatologie und Allergologie an der Ruhr-Universität Bochum, Mitautor der interdisziplinären Leitlinie.
Ein Aspekt ist für ihn sehr wichtig: die zügige Varizensanierung. Oft sind Patienten geneigt, Varizen erst nach Abheilung des Ulcus behandeln zu lassen. „Dem kann man nicht nachgeben“, erklärte Prof. Stücker. Die derzeitige Studienlage zur schnelleren Abheilung und geringeren Rezidivrate liefert überzeugende Argumente.
Es gibt vier Kontraindikationen für die Kompressionstherapie. „Aber in Wahrheit sind es nur zwei“, so Prof. Stücker – zumindest in der Dermatologie. Denn dort würde man kaum jemanden mit einer septischen Phlebitis oder Phlegmasia coerulea dolens sehen. Erfüllt der Patient die Kriterien einer fortgeschrittenen PAVK oder einer dekompensierten Herzinsuffizienz, sollte keine Kompressionstherapie gestartet werden. Prof. Stücker wies aber darauf hin, dass, obwohl die Grenze in der Empfehlung bei 60 mmHg gezogen wird, bei einem Knöchelarteriendruck von 50–60 mmHg eine Kompressionsversorgung möglich ist. „Aber nur mit unelastischem Material und unter strenger engmaschiger Kontrolle“, fügte der Referent an. Ein Diabetes ist dagegen keine Kontraindikation, erinnerte er.
Für die lokale Therapie gelte: Nekrosen werden abgetragen, belegte Wunden debridiert, eventuell auch mit einem Hydrogel behandelt. Beim Exsudatmanagement kommt es auf die Art der Wunde an: Bei trockenen Läsionen trägt man ein Hydrogel auf, bei geringer bis mittelstarker Exsudation kommt ein Schaumverband zum Einsatz und bei nässenden Wunden ein Superabsorber.
Nina Arndt
Quelle: Dermatologie Kompakt + Praxisnah 2024
Ziel der invasiven Therapie bei Patienten mit Varikose und venösem Ulkus ist die Beseitigung der venösen Hypertonie, die als Ursache für die Entwicklung von Hautschäden und Ulkus gilt. Neben den Eingriffen am tiefen sind heute auch solche am oberflächlichen Venensystem eine Option. Inzwischen liegen genügend Beweise vor, dass invasive Maßnahmen an den oberflächlichen Venen das Abheilen venöser Ulzera fördern und die Rezidivrate maßgeblich senken, so die Leitlinienautoren. Dass trifft auch bei Patienten zu, die unter einer sekundären Leitveneninsuffizienz mit Reflux ins tiefe Venensystem leiden. Klinische Studien haben gezeigt, dass sich die Beschwerden auch in diesen Fällen durch die Therapie der oberflächlichen Venen bessern – Voraussetzung ist allerdings, dass die Leitvenen offen sind.
Je nach Pathophysiologie und Venenbefund bieten sich endovenös-thermische oder nicht-thermische Techniken, die Sklerotherapie oder offene Maßnahmen an. Welches Verfahren letztendlich zum Einsatz kommt, ist nach gründlicher Nutzen-Risiko-Abwägung gemeinsam mit dem Patienten zu entscheiden.
Viele Patienten leiden unter einem gemischt arteriell-venösen Ulcus cruris, dem sogenannten Ulcus cruris mixtum. Meist liegt neben der chronisch venösen Insuffizienz eine PAVK vor. Für eine wirksame Behandlung ist es wichtig, die PAVK differenziert zu bewerten.
Auch invasive Therapien auf PAVK abtimmen
Ist sie nur moderat ausgeprägt (Fontaine-Stadium I–IIb bzw. Rutherford-Kategorie 0–3), besteht bei der invasiven Therapie keine Einschränkung. Voraussetzung ist allerdings, dass vor dem invasiven Eingriff der ABI bei > 0,5, der Knöchelarteriendruck > 60 mmHg und der Zehendruck > 30 mmHg liegen.
Hat der Ulkuspatient eine relevante PAVK, müssen beide Störungen leitliniengerecht behandelt werden. Welche Baustelle zuerst drankommen sollte, lässt sich pauschal nicht sagen. Prinzipiell orientiert man sich daran, welche Komponente hauptverantwortlich für die Ulkusgenese ist. Jede Verbesserung des arteriellen Flusses und damit der Ernährung des Gewebes ist sinnvoll, betonen die Autoren.
Liegt dem Ulcus cruris venosum eine Obstruktion der Beckenvenen zugrunde, können rekanalisierende Maßnahmen wie eine Angioplastie mit Stent-Implantation in Betracht gezogen werden. Die invasive Therapie soll aber immer nur in Kombination mit einer medizinischen Kompressionstherapie durchgeführt werden – und erst nach Ausschöpfung sämtlicher invasiver und nicht-invasiver Maßnahmen am oberflächlichen Venensystem. Außerdem raten die Experten dazu, Patienten für ein den Eingriff nur an spezialisierte Zentren zu überweisen.
Quelle: S2K-Leitlinie Diagnostik und Therapie des Ulcus cruris venosum. Deutsche Gesellschaft für Phlebologie u. Lymphologie e.V. 2024. www.awmf.org