Stauungsdermatitis Stauungsdermatitiden ernst nehmen!
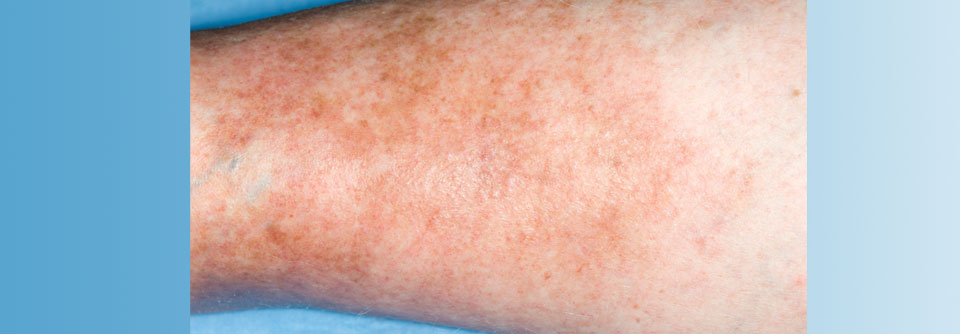 Betroffene stufen solche Hautveränderungen mitunter als normale Alterungserscheinung ein.
© Science Photo Library/Marazzi, Dr. P.
Betroffene stufen solche Hautveränderungen mitunter als normale Alterungserscheinung ein.
© Science Photo Library/Marazzi, Dr. P.
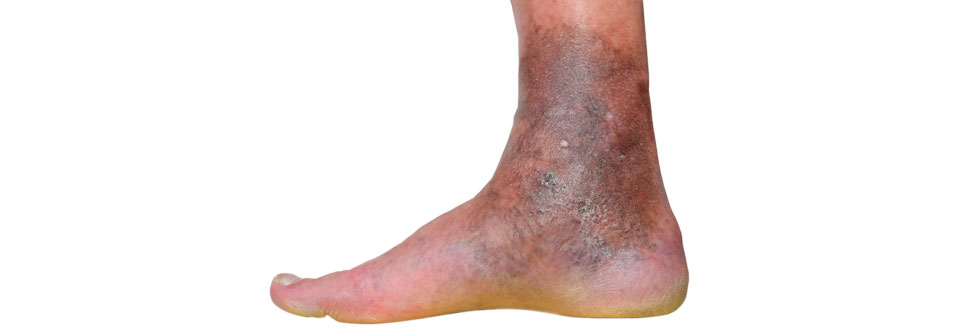
Eine bräunliche Verfärbung im Bereich der Knöchel, trockene Haut und Juckreiz - eigentlich sollte eine Stauungsdermatitis gut zu erkennen sein. Warum die Diagnose sich dennoch häufig verzögert und welche Fallstricke bei der Betreuung dieser Patienten lauern, erläutern Prof. Dr. Mark Lebwohl, Mount Sinai-Icahn School of Medicine, New York, und seine Kollegen aus USA und Kanada.
Zu einer Stauungsdermatitis (SD) kommt es meist im Rahmen einer chronischen venösen Insuffizienz (CVI). Die Hautveränderungen im Bereich der Unterschenkel, bevorzugt in der Knöchelregion, entstehen durch venöse Hypertonie oder retrograden venösen Blutfluss z.B. bei insuffizienten Venenklappen. Die chronische entzündliche Dermatose verschlimmert sich mit der Zeit und kann unbehandelt in ein Ulkus münden sowie weitere Komplikationen wie Wundheilungsstörung, Erysipel und Lymphödem nach sich ziehen.
Typische Symptome sind neben der rötlich-braunen Pigmentierung eine Xerose der Haut, Juckreiz, Schmerzen, Knöchelödeme und schwere Beine. Besonders gefährdet sind ältere Menschen sowie Frauen, Raucher und Adipöse. Auch eine sitzende oder stehende Tätigkeit, tiefe Venenthrombosen in der Anamnese, Herzinsuffizienz und chronische Ödeme gelten als Risikofaktoren.
Wie kommt es nun, dass die Erkrankung oft spät diagnostiziert wird?
Grund Nr. 1: Zu Beginn einer SD empfinden Patienten die Symptome möglicherweise nicht als besonders besorgniserregend. Es kommt vor, dass Betroffene die Hautveränderungen als normale Alterserscheinung oder rein kosmetisches Problem betrachten und es dem Arzt gegenüber nicht erwähnen.
Auch auf Arztseite gibt es Defizite. Die SD tritt oft gleichzeitig mit anderen chronischen Erkrankungen auf, wie Diabetes mellitus, Hypertonie oder Niereninsuffizienz. Manchmal konzentrieren sich die behandelnden Kollegen dann nur auf diese Entitäten. Die Füße werden im Allgemeinen angeschaut, wenn ein Diabetes vorliegt. Aber der Reflex „Beine checken bei Risiofaktoren für SD“ konnte sich bislang weniger etablieren. Hinzu kommt, dass Hauterkrankungen allgemein eher als harmlos eingestuft werden, so die Erfahrung von Prof. Lebwohl und Kollegen.
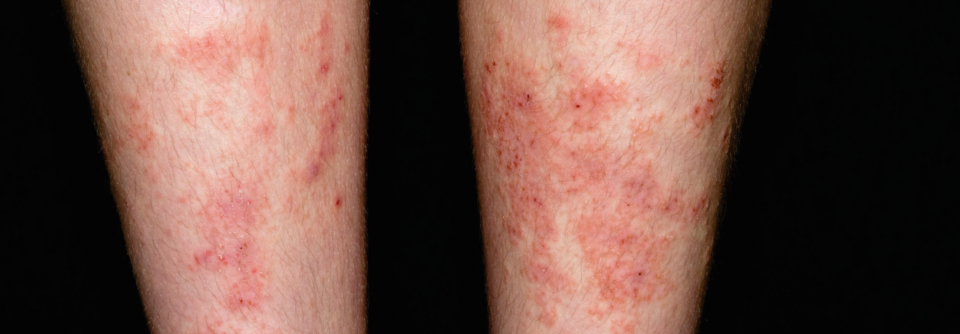
Grund Nr. 2: Eine SD kann man leicht verwechseln mit anderen Hauterkrankungen wie Erysipel, Kontaktdermatitis, atopischer Dermatitis, Psoriasis, Kapillaritis/Purpura (pigmented purpuric dermatoses), xerotischem Ekzem, Vaskulitis und kutanem T-Zell-Lymphom. Vor allem zu Beginn einer SD sind Symptome wie Juckreiz und Schwellungen sehr unspezifisch.
Grund Nr. 3: Der Zugang zum Facharzt ist oft eingeschränkt, abhängig von Wohnort, sozioökonomischem Status und mit langen Wartezeiten verbunden. Überweist der Hausarzt allerdings Patienten mit einem Ausschlag im Bereich der Unterschenkel frühzeitig an den Dermatologen könnte sich die Versorgung verbessern.
Grund Nr. 4: Zwar reicht die körperliche Untersuchung oft aus, um eine Diagnose zu stellen. Manchmal bedarf es aber einer Dopper/Duplex-Sono, um die CVI aufzuspüren. Diese Technik beherrscht jedoch nicht jeder und die Interpretation bei Patienten mit Adipositas oder vaskulären Verkalkungen ist schwierig. Gegebenenfalls muss der Histopathologe ran. Im Schnitt imponieren in akuten Läsionen u.a. perivaskuläre lymphozytische Infiltrate und (sub-)epidermale Ödeme, während in chronischen Arealen eher Akanthose oder Hyperkeratose zu finden sind. Manche Patienten entwickeln eine chronische Acroangiodermatitis, die leicht mit einem Kaposisyndrom verwechselt werden kann. Bei diesen sollte man Biopsien vermeiden, weil sich mitunter an der Entnahmestelle ein nicht heilendes Ulkus bildet.
Tücken bei der Therapie an allen Ecken und Enden
Das Ziel der Therapie besteht darin, die zugrunde liegende CVI zu bekämpfen. Mit an erster Stelle steht die Kompressionstherapie. Allerdings wenden viele Patienten diese nicht korrekt an. Adipöse oder ältere Menschen haben oft Probleme beim Anziehen der Strümpfe oder beim Anlegen der Verbände, auch Pflegekräfte sind damit häufig überfordert. Notwendige Konsultationen in Arztpraxen oder Wundzentren können insbesondere bei Älteren an der weiten Anreise und/oder damit verbundenen Kosten scheitern.
In Bezug auf das Gummi im Kompressionsmaterial besteht zudem das Risiko, dass Patienten eine Sensibilisierung und in der Folge eine Kontaktdermatitis entwickeln. Außerdem fühlen sich manche durch das Material eingeengt oder es ist ihnen zu warm. Lebensstilmodifikationen (Gewichtsabnahme, Bewegung, Rauchverzicht) sind ebenfalls ein wichtiger Bestandteil der Therapie mit den bekannten Schwierigkeiten der Patienten, sie konsequent durchzusetzen.
Eine topische Therapie mit Kortikosteroiden kann gegen Ausschlag und Jucken helfen, ist aber keine langfristige Option. Mögliche Alternativen bieten topische Calcineurin-Inhibitoren (Pimecrolimus, Tacrolimus) und PDE-4-Hemmer, sie besitzen aber für die SD keine Zulassung.
Neue Therapiemöglichkeiten eröffnen IPL (Intense Pulsed Light), Diodenlaser und PRP (plättchenreiches Plasma). Allerdings liegen zu diesen Therapien nur wenige Daten zur Sicherheit und Effektivität vor. Zudem sind sie verhältnismäßig teuer und werden derzeit von den Kassen oft nicht bezahlt.
Quelle: M Lebwohl et al. JEADV Clin Pract 2023; 1-14; DOI: 10.1002/jvc2.211