
Vernachlässigte Asthma-Komorbiditäten
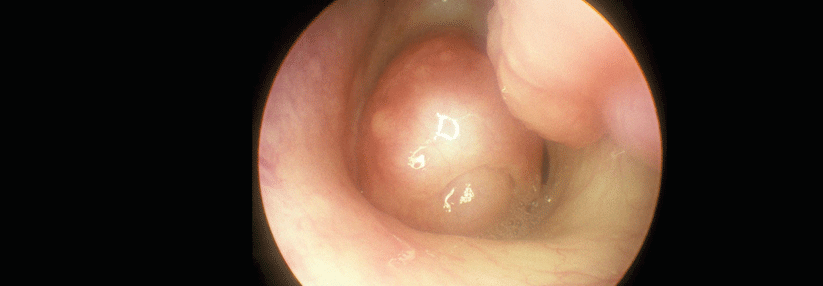 Fast jeder zweite Patient mit schwerem Asthma entwickelt nasale Polypen.
© wikimedia/Michael Hawke MD
Fast jeder zweite Patient mit schwerem Asthma entwickelt nasale Polypen.
© wikimedia/Michael Hawke MD
Das Asthma bronchiale ist relativ häufig mit Komorbiditäten assoziiert, die die Schwere und den Krankheitsverlauf negativ beeinflussen können. Von Bedeutung sind sie vor allem beim schlecht kontrollierbaren Asthma, schreiben Dr. Tunn Ren Tay und Professor Dr. Mark Hew vom The Alfred Hospital in Melbourne.
Rhinitis, chronische Rhinosinusitis
Von einer nicht-allergischen Rhinitis sind unabhängig vom Schweregrad der obstruktiven Lungenerkrankung etwa 11–15 %, von einer allergischen Rhinitis 55–60 % der Asthmapatienten betroffen. Beide Rhinitisformen steigern die Dysfunktion der tiefen Atemwege und verschlechtern die Symptomkontrolle.
Die Häufigkeit der chronischen Rhinosinusitis nimmt dagegen mit dem Schweregrad des Asthmas zu. Etwa 45 % der Patienten mit schwerem Asthma leiden darunter, ebenso viele entwickeln nasale Polypen. Das Risiko für häufige Exazerbationen ist bei Patienten mit chronischer Rhinosinusitis vierfach erhöht.
Gastroösophagealer Reflux
Unter einem gastroösophagealen Reflux (GERD) leiden etwa 40 % der Patienten mit schwerem Asthma. Zum einen prädisponiert die Atemwegserkrankung für das Auftreten von Reflux. Umgekehrt kann die Irritation des Ösophagus durch die Säure vermutlich vagal vermittelt eine Bronchokonstriktion auslösen.
Tritt der Reflux nachts auf, begünstigt er die Entwicklung einer Rhinitis. Erreicht er den Kehlkopf, kann er durch Irritation der Schleimhaut oder über neurale Reflexe eine Dysfunktion der Stimmbänder triggern.
Vocal Cord Dysfunction (VCD)
Patienten mit einer Dysfunktion der Stimmbänder werden nicht selten als asthmakrank diagnostiziert, obwohl sie keines haben. Umgekehrt geht eine vorhandene VCD bei Asthmakranken diagnostisch häufig unter. Hohe Dosen inhalativer Steroide oder Bronchodilatatoren können die Larynxmukosa irritieren und so der Stimmband-Fehlfunktion Vorschub leisten. Bei etwa einem Drittel der schwer behandelbaren Asthmapatienten liegt eine VCD vor.
Obstruktive Schlafapnoe
Knapp 40 % der Patienten mit schwer zu kontrollierendem Asthma weisen eine obstruktive Schlafapnoe auf. Diese kann das Asthma verschlimmern, indem sie die Entzündung in den Atemwegen verstärkt. Tatsächlich finden sich in der Ausatemluft von Asthmapatienten mit obstruktiver Schlafapnoe erhöhte Konzentrationen von Biomarkern für Entzündung oder oxidativen Stress (Interleukin-6, 8-Isoprostan).
Adipositas
Durch ihre negativen Effekte auf die Lungenfunktion und ihre proinflammatorische Wirkung verschlechtert auch die Adipositas die Symptomkontrolle und steigert das Exazerbationsrisiko. Adipös sind immerhin 39 % der schweren Asthmatiker. Sie sprechen auch schlechter auf Steroide an. Außerdem erhöht die Adipositas das Risiko für Reflux, obstruktive Schlafapnoe und Depression.
Angst und Depression
Diese psychischen Symptome finden sich bei Patienten mit „schwierigem“ Asthma überdurchschnittlich häufig – in einer Studie lagen die Quoten bei 31% respektive 81%.
Viele Patienten mit schwerem Asthma weisen nicht nur eine, sondern gleich mehrere Komorbiditäten auf und für jede einzelne finden sich Assoziationen mit zwei bis fünf anderen. Unterm Strich hat man hinreichend Evidenz dafür, dass zwischen diesen Begleitproblemen und einem ungünstigen Asthma-Outcome eine enge Verbindung besteht. Aber lassen sich durch die Therapie der Komorbiditäten tatsächlich positive Effekte im Hinblick auf das schwer zu behandelnde Asthma erzielen?
Botulinumtoxin fürs dysfunktionelle Stimmband
Von einigen Ausnahmen abgesehen hat man dafür bislang keine Belege, wie Dr. Tay und Prof. Hew ausführen. Zu diesen Ausnahmen zählen sie die chirurgische oder medikamentöse Behandlung der chronischen Rhinosinusitis, die die Atemwegsobstruktion und die Lebensqualität der Betroffenen bessern kann, Botulinumtoxininjektionen bei Patienten mit Stimmband-Dysfunktion und schließlich Atemübungen gegen dysfunktionelle Atmung. Für deren Nutzen spricht allerdings nur eine unkontrollierte Studie, in der sich die Asthmakontrolle verbesserte und die Exazerbationsfrequenz zurückging.
Unklarer Effekt von PPI bei GERD und Asthma
Von der Therapie der allergischen Rhinitis mit intranasalen Steroiden und spezifischer Immuntherapie weiß man zwar, dass sie die Asthmasymptome reduziert. Entsprechende Daten für die schwer zu kontrollierende Erkrankung fehlen jedoch. Die CPAP (continuous positive airway pressure)-Behandlung bessert nachweislich nächtliche Symptome, Asthmakontrolle und Lebensqualität der Patienten mit obstruktiver Schlafapnoe – bei schwer zu kontrollierendem Asthma ist ihre Wirkung dagegen nach wie vor nicht gesichert. Gleiches gilt für die medikamentöse und chirurgische Adipositastherapie. Studien mit Protonenpumpenhemmern bei GERD lieferten nur inkonsistente Ergebnisse, weshalb ihr Einfluss auf das Asthma unklar bleibt.
Fazit: Bei allen Patienten mit schwer kontrollierbarem Asthma sollte auch nach den genannten Komorbiditäten gesucht werden. In Melbourne hat es sich bewährt, zunächst einen Screening-Fragebogen auf Komorbiditäten einzusetzen. Darauf aufbauend folgt eine Untersuchung beim spezialisierten Kliniker. So kann nach Auffassung der Autoren am besten verhindert werden, dass relevante Komorbiditäten übersehen werden.
Quelle: Tay TR, Hew M. Allergy 2017; online first


