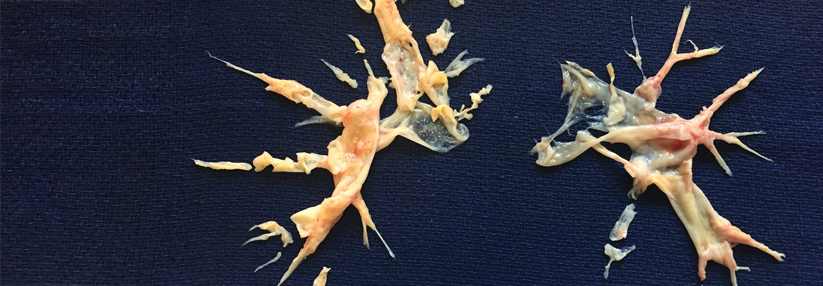
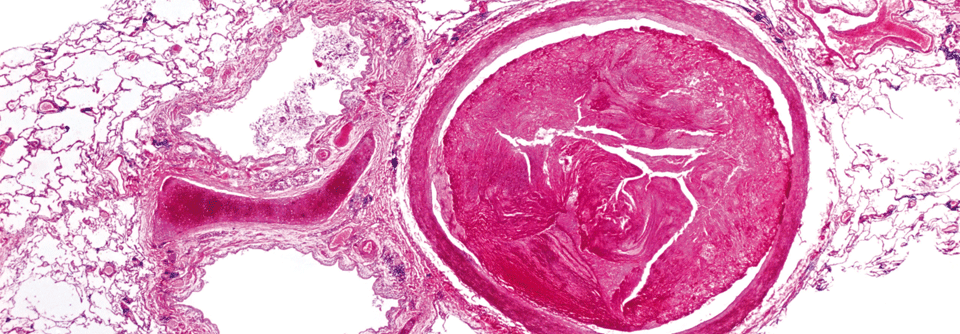
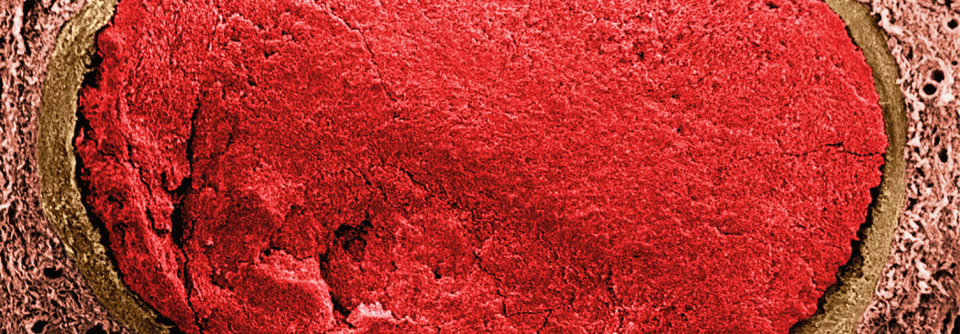
Lungenembolie
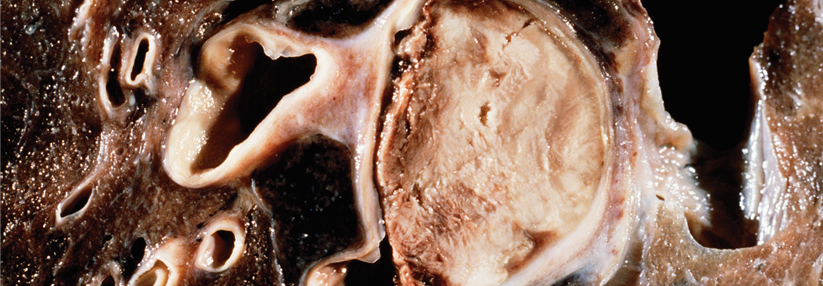
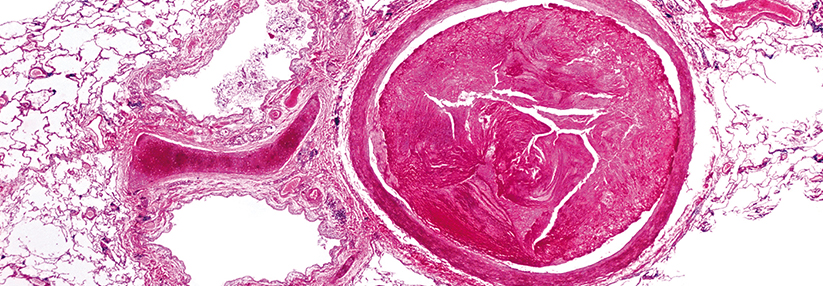
Als Lungenembolie bezeichnet man die partielle oder vollständige Verlegung einer Lungenarterie durch einen eingeschwemmten Embolus aus der peripheren Strombahn.
Lungenembolien sind die mit am stärksten gefürchteten Komplikationen nach Operationen und bei tiefen Beinvenenthrombosen (TVT) – die Mortalität liegt bei etwa 10%. Die meisten Todesfälle treten in der Akutphase innerhalb der ersten Stunden nach Symptombeginn auf. Die Frühletalität wird durch den Schweregrad der akuten rechtsventrikulären Dysfunktion, die kardiopulmonale Komorbidität und das Auftreten von Rezidivembolien bestimmt.
Wichtige Risikofaktoren sind:
- Immobilisation
- operative Eingriffe
- höheres Lebensalter
- maligne Erkrankungen
- hormonelle Faktoren (z.B. Kontrazeptivaeinnahme, Schwangerschaft, Hormonersatztherapie)
- angeborene und erworbene Koagulopathien
ICD10-Code: I26
- Dyspnoe
- Pleuritischer und/ oder retrosternaler Thoraxschmerz
- Husten
- Fieber
- Hämoptysen
- Synkope
- Einseitiger Beinschmerz
- Zeichen einer tiefen Venenthrombose
- Pleurareiben bei der Auskultation
- Tachykardie
- Hypertonie oder Blutdruckabfall
- Zeichen der Rechtsherzbelastung (Verschmelzung 3.. und 4. Herzton)
- Zeichen der Rechtsherzinsuffizienz (Halsvenenstauung, Pulsus paradoxus, periphere Zyanose)
Bei hämodynamisch stabilen Patienten sollte zuerst die Wahrscheinlichkeit für eine Lungenembolie anhand einer entsprechenden Risikostratifizierung erfolgen. Dafür kann z.B. der validierte Wells-Score herangezogen werden.
| Wells-Score (vereinfachte Version) | |
|---|---|
| Kriterien | Punkte |
| frühere TVT oder LE | 1 |
| Frische Operation oder Immobilisation | 1 |
| Tumorerkrankung | 1 |
| Hämoptyse | 1 |
| Herzfrequenz ≥ 100 Schläge/min | 1 |
| Klinische Zeichen einer TVT | 1 |
| Alternative Diagnose unwahrscheinlicher als LE | 1 |
| Klinische Wahrscheinlichkeit: | |
| LE unwahrscheinlich | 0-1 LE |
| wahrscheinlich | ≥ 2 |
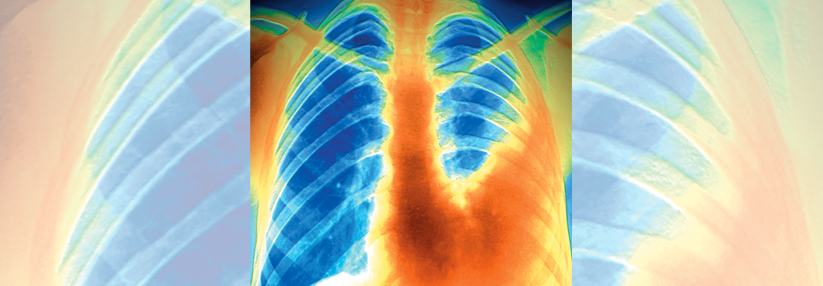
Zur Basisdiagnostik zählen die Vitalparameter, Röntgen-Thoraxübersicht in 2 Ebenen, EKG und Blutgasanalyse.
Ist die Wahrscheinlichkeit für eine Lungenembolie bei einem hämodynamisch stabilen Patienten nicht sehr hoch, sollte ein D-Dimer-Test durchgeführt werden. Ist dieser negativ, ist in diesem Fall keine weitere Lungenembolie-Diagnostik mehr erforderlich.
Bei hoher klinischer Wahrscheinlichkeit würde ein negativer D-Dimer-Test nicht ausreichen, um eine Lungenembolie sicher auszuschließen. In diesem Fall muss immer eine bildgebende Diagnostik erfolgen.
Bildgebende Diagnostik
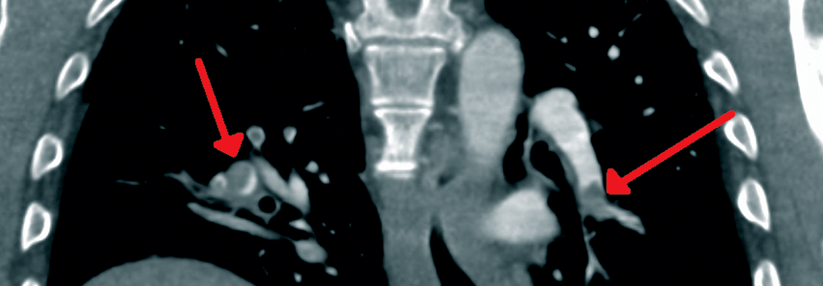
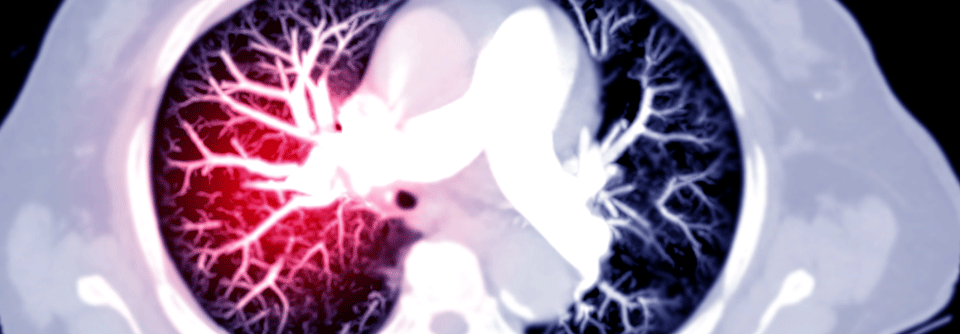
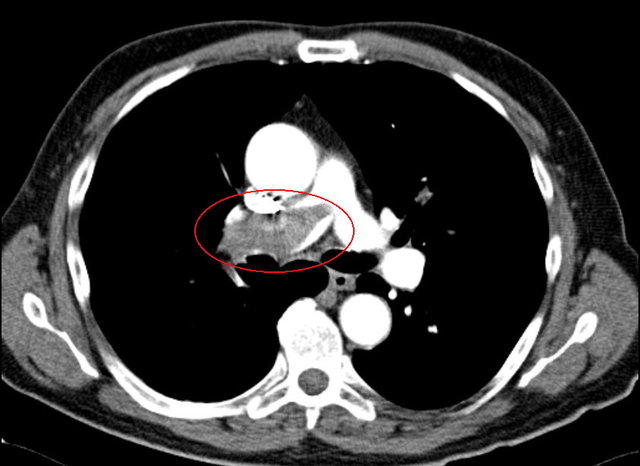
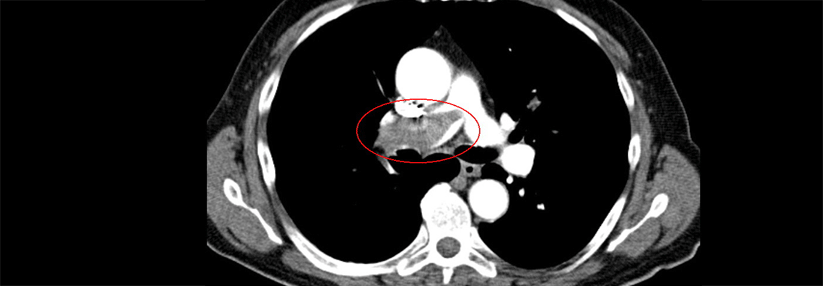
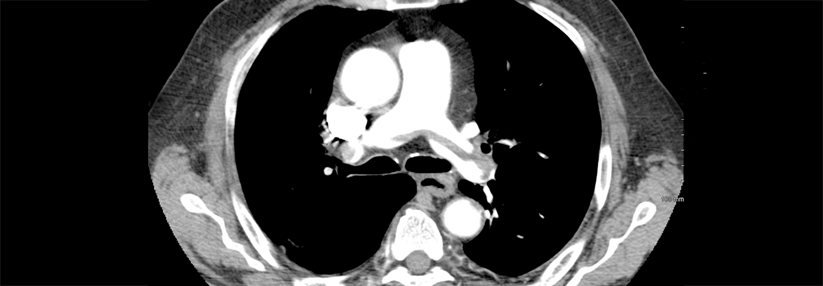
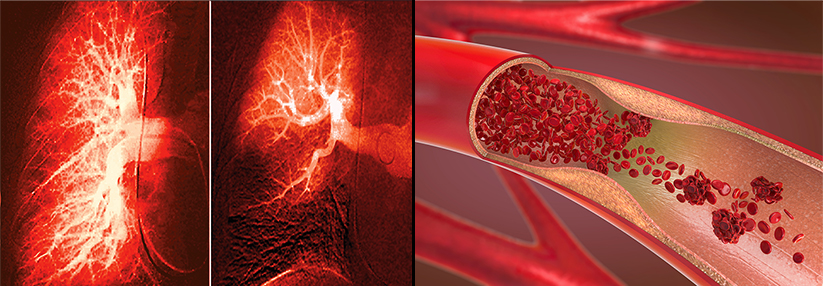
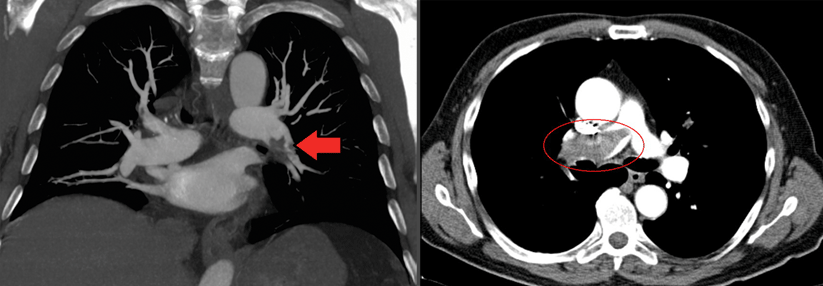
Ist eine Bildgebung erforderlich, sollte eine CT-Pulmonalisangiographie (CTPA) erfolgen. Die kombinierte Ventilations-/Perfusionsszintigraphie ist bei hämodynamisch stabilen Patienten eine Alternative, wenn die CTPA als zu risikoreich eingeschätzt wird.
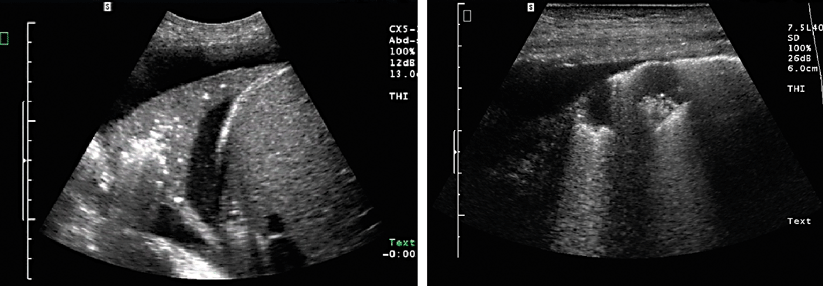
Die Sonographie der Beinvenen kann bei hämodynamisch stabilen Patienten ebenfalls zur Abklärung einer Lungenembolie beitragen. Findet man hier bei Patienten mit hoher klinischer Wahrscheinlichkeit oder bei geringerer Wahrscheinlichkeit plus positivem D-Dimer-Test eine TVT, gilt der Verdacht auf eine Lungenembolie als bestätigt.
Auch mittels Lungen-Sonographie kann eine Lungenembolie nachgewiesen werden – ein negativer Befund kann sie aber nicht ausschließen. In diesem Fall sind dann immer weitere Verfahren wie CTPA oder Szintigraphie erforderlich. Auch bei hämodynamisch instabilen Patienten gilt die CTPA als Goldstandard. Ist dieser nicht sofort verfügbar oder aufgrund der klnsichen Situation nicht durchführbar, sollte eine transthorakale Echokardiographie zum Nachweis der Rechtsherzbelastung erfolgen.
Wichtige Differenzialdiagnosen sind:
Dyspnoe:
- Lungenödem
- Asthmaanfall
- Spontanpneumothorax
- Anaphylaxie
- psychogene Hyperventilation
- Pneumonie u.v.m
Thorakale Schmerzen:
- Herzinfarkt/Angina pectoris
- Perikarditis
- Pleuritis
- Aortendissektion
Hämoptysen:
- Blutung aus Nasen-Rachen-Raum, Ösophagus, Magen oder Bronchialbaum
Vor Einleitung der Therapie sollte eine erneute Risikostratefizierung erfolgen. Dazu kann der Simplified Pulmonary Embolism Severity Index (sPESI) herangezogen werden.
| Simplified Pulmonary Embolism Severity Index (sPESI) | ||
|---|---|---|
| Klinische Parameter | Punkte | |
| Lebensalter > 80 Jahre | 1 | |
| Tumorerkrankung | 1 | |
| Chronische Herzinsuffizienz oder Lungenerkrankung | 1 | |
| Pulsfrequenz ≥ 110 Schläge/min | 1 | |
| Systolischer Blutdruck < 100 mmHg | 1 | |
| Arterielle Hämoglobinsättigung < 90% | 1 | |
| Risikokategorie: | ||
| 0 Punkte | 30-Tages-Todesrisiko: 1,0% | |
| ≥ 1 Punkt | 30-Tages-Todesrisiko: 10,9% | |
Direkt nach der Diagnosestellung sollte bei hämodynamisch stabilen Patienten mit einer therapeutischen Antikoagulation begonnen werden. Eingesetzt werden können dazu:
Niedermolukulare Heparine (NMH)
- Certoparin
- Dalteparin
- Enoxaparin
- Nadroparin
- Reviparin
- Tinzaparin
NMH sind in der Erhaltungstherapie für Tumorpatienten zugelassen.
Pentasaccharid
- Fontaparinux (FDX)
Unfraktionierte (UF) Heparine
Direkte orale Antikoagulanzien
- Dabigatran (zuerst mindestens 5 Tage NMH, UF oder FDX)
- Rivaroxaban
- Apixaban
- Edoxaban (zuerst mindestens 5 Tage NMH, UF oder FDX)
Vitamin-K-Antagonisten
- Phenprocoumon (NMH, UF oder FDX parallel bis INH ≥ 2,0)
- Warfarin (NMH, UF oder FDX parallel bis INH ≥ 2,0)
Dazu beginnt man mit einer Initialdosierung (je nach Produkt und Zulassungsstatus). Danach erfolgt eine therapeutische Erhaltungstherapie über 3-6 Monate. Bei Vorliegen bestimmter Risikofaktoren kann auch eine verlängerte Therapie sinnvoll sein. Bei Patienten mit niedrigem Risiko kann die Therapie der Lungenembolie ambulant erfolgen.
Bei hämodynamisch instabilen Patienten sollte immer eine Reperfusion durch medikamentöse Thrombolyse mit Alteplase, Streptokinase oder Urokinase angestrebt werden. Das gilt auch für Patienten mit intermediär hohem Risiko, die im Verlauf Zeichen einer hämodynamischen Dekompensation entwickeln.
In vielen klinischen Situationen mit erhöhtem Risiko für eine venöse Thromboembolie ist eine Thromboseprophylaxe sinnvoll, die vor Lungenembolien schützen soll. Dazu gehören z.B. größere operative Eingriffe oder auch krankheitsbedingte Immobilisation bei Akuterkrankungen und Verletzungen.
Zur Thromboseprophylaxe gehören:
- Frühmobilisation und Anleitung zu Bewegungsübungen
- Physikalische Maßnahmen (z.B. medizinische Thromboseprophylaxestrümpfe, intermittierende pneumatische Kompression)
- bei mittlerem und hohen Risiko medikamentöse Prophylaxe
Deutsche Gesellschaft für Kardiologie, European Society of Cardiology:
Pocket-Leitlinie: Management der akuten Lungenembolie
Deutsche Gesellschaft für Angiologie - Gesellschaft für Gefäßmedizin:
Venenthrombose und Lungenembolie: Diagnostik und Therapie
Herold G et al.: Innere Medizin 2017. Eigenverlag, Köln 2017.
Verschenken Sie kein Honorar: Das „Gebühren-Handbuch digital“ ist die ideale Weiterentwicklung der Printausgabe des bekannten „Medical Tribune Gebühren-Handbuchs“ - statt 2000 Buchseiten der schnelle digitale Zugriff.
Was Ihnen die Abrechnung leichter macht:
- die immer aktuelle Fassung von EBM und GOÄ (Einheitlicher Bewertungsmaßstab und Gebührenordnung für Ärzte)
- Tipps und Experten-Kommentare zur Honorarabrechnung (EBM/GOÄ), graphisch aufbereitet und leicht verständlich
- Kommentare von Kollegen lesen und selbst kommentieren
- persönliche Notizen und Lesezeichen setzen
Fortbildungen
| Termin | Fortbildung | Ort | |
|---|---|---|---|
|
27.08.2025 | 13:00 - 13:45
|
Lunch Break CME 2025 Schizophrenie im Fokus: Behandlungsziele aus Patientensicht und klinische Umsetzung Details Online-Teilnahme |
Online |
CME-Punkte beantragt
kostenfrei
|
|
29.08.2025 | 07:30 - 08:15
|
Frühstücks CME 2025 Rückenschmerz – das tägliche „Kreuz“ in der Hausarztpraxis Details Online-Teilnahme Programm |
Online |
CME-Punkte beantragt
kostenfrei
|
|
03.09.2025 | 16:00 - 18:30
|
Case Conference 2025 Neues Wissen von Fall zu Fall Details Online-Teilnahme |
Online |
CME-Punkte beantragt
kostenfrei
|
Diese Informationen dienen ausschließlich der Aus- und Weiterbildung von Angehörigen und Studenten der medizinischen Fachkreise (z.B. Ärzte) und enthalten nur allgemeine Hinweise. Sie dürfen nicht zur Selbstdiagnose oder -behandlung verwendet werden und sind kein Ersatz für eine ärztliche Beratung oder Behandlung. Die jeweiligen Autoren haben die Inhalte nach bestem Wissen gepflegt. Dennoch sollten Sie die Informationen stets kritisch prüfen und mit zusätzlichen Quellen vergleichen. Die Autoren und die Betreiber von medical-tribune.de übernehmen keine Haftung für Schäden, die durch nicht-kontrollierte Anwendung von Empfehlungen und Inhalten entstehen. Beiträge, die Angaben zum Einsatz und zur Dosierung von Medikamenten machen, sind die persönliche Einschätzung der Autoren. Sie ersetzen nicht die Empfehlungen des Herstellers oder des behandelnden Arztes oder Apothekers.