So kommen Sie seltenen Pannikulitiden auf die Spur
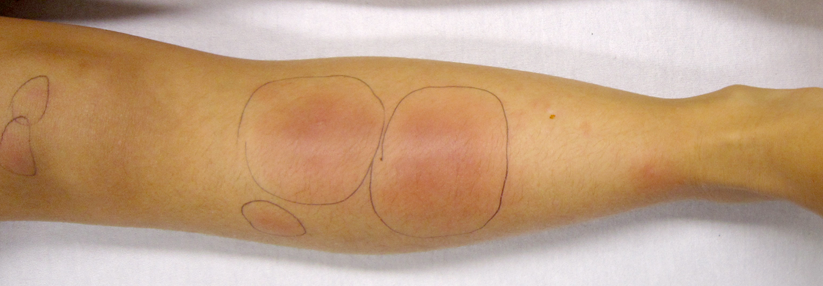 Die Erythema nodosum als wohl bekannteste Form der Pannikulitis äußert sich in roten Flecken auf der Haut.
© wikimedia/James Heilman, MD (CC BY-SA 3.0)
Die Erythema nodosum als wohl bekannteste Form der Pannikulitis äußert sich in roten Flecken auf der Haut.
© wikimedia/James Heilman, MD (CC BY-SA 3.0)
Klare Herkunft, gut nachzuweisen, aber selten und deshalb oft vergessen – die Rede ist von sechs unterschiedlichen Krankheitsbildern, die unter dem Begriff „Pannikulitis“ firmieren. Professor Dr. Thomas Schwarz von der Universitäts-Hautklinik Kiel stellte sie vor.
Kältepannikulitis
Betroffene entwickeln an den Stellen äußerer Kälteeinwirkung flächenhafte, livide Knoten, die praktisch nie ulzerieren. Zu den gängisten Ursachen gehören therapeutische Kälteapplikation und berufliche Exposition. Letztere trifft praktisch ausschließlich Reiter. „Da sollten Sie die Entzündung unbedingt erkennen, denn bei Pferdewirten und Reitlehrern ist sie als Berufskrankheit anerkannt und muss an die Berufsgenossenschaft gemeldet werden“, betonte der Referent.
Pannikulitis bei α1-Antitrypsinmangel
Durch den angeborenen Mangel an α1-Antitrypsin gewinnen verschiedene eiweißabbauende Enzyme die Oberhand, zum Beispiel die Leukozytenproteinasen. Die Krankheit manifestiert sich vor allem an Lunge (COPD, frühes Emphysem) und Leber (Zirrhose) und kann in jedem Lebensalter auftreten.
Die assoziierte Pannikulitis entwickelt sich meist plötzlich nach einem stumpfen Trauma, besonders an Rumpf und Extremitäten. Beim Unfall freigesetzte Leukozytenproteinasen werden nicht abgebaut und führen zur Kollagenolyse bzw. Elastolyse sowie zu Fettzellnekrosen.
Pannikulitis in der Mamma
Lupuspannikulitis
Eine Herausforderung stellt die Diagnose einer Lupuspannikulitis dar, auch Lupus erythematodes profundus genannt. Denn leider fehlen meist die typischen Merkmale des klassischen Lupus. Außerdem liefert die Immunfluoreszenz nicht immer positive Ergebnisse und erhöhte antinukleäre Antikörper (ANA) haben nur drei Viertel der Betroffenen. Derbe Knoten an Schulter- und Beckengürtel, seltener im Gesicht, mit oft eingezogenen Narben prägen das Bild. Beschwerden machen die Läsionen kaum. Zur Therapie eignet sich in erster Linie Natriumthiosulfat, das sich bei kutanen Kalzinosen bewährt hat. Für oberflächliche Befunde reicht die topische Applikation, sonst kann es auch intraläsional oder systemisch angewendet werden.Posttraumatische Pannikulitiden
Sie betreffen vor allem Kinder und machen sich durch schmerzhafte indurierte Knoten oder Plaques bemerkbar. Oft liegt das Trauma länger zurück, sodass sich die Betroffenen gar nicht mehr daran erinnern.Lipodermatosklerose
Mehr fibrosierend als entzündlich erscheint die Lipodermatosklerose, an der fast nur Frauen um das 60. Lebensjahr erkranken. Zwischen Knien und Knöcheln bilden sich erst gerötete, dann bräunliche derbe Verhärtungen, die ihre Umgebung einengen. Das klinische Bild lässt sich mit einer auf dem Kopf stehenden Champagnerflasche vergleichen, erklärte Prof. Schwarz. Die Krankheit scheint multifaktoriell bedingt, chronisch venöse Insuffizienz, Übergewicht, Hypertonie, eine abnorme fibrinolytische Aktivität und Rauchen prädisponieren dafür. Histologisch lässt sich ein Ersatz von Fettgewebe durch Fibrose erkennen, im Fett entstehen Pseudozysten, entzündliche Infiltrate gibt es kaum. Die Therapie ist eher unbefriedigend, Kompression, topische/systemische Steroide und Antiphlogistika kommen zum Einsatz, die Rückbildung der sklerosierenden Veränderungen darf man aber nicht erwarten.Richtig biopsieren!
Pankreatische Pannikulitis
Etwa 2–3 % der Patienten mit Pankreatitis entwickeln die „Läppchenentzündung“, bevorzugt an den Extremitäten. Die Herde, in denen sich Lipase und Amylase nachweisen lassen, schmelzen oft ein und hinterlassen atrophe Narben. Gelegentlich kommt – vermutlich durch Fettgewebsnekrosen – ein multipler Gelenkbefall dazu; das Ganze heißt dann PPP-Syndrom (Pankreatitis, Pannikulitis, Polyarthritis). In der Regel werden die Läsionen kurz nach Beginn der Pankreatitis sichtbar, doch Vorsicht: Manchmal gehen sie ihr voraus. Prof. Schwarz empfahl daher, bei jeglicher Form einer Pannikulitis die Pankreasenzyme zu bestimmen, auch wenn es noch an entsprechender Klinik fehlt. Interessanterweise korreliert die Höhe der Werte eher mit der Schwere des subkutanen Befalls als mit der abdominellen Symptomatik.Quelle: 12. Dermatologie-Update-Seminar