Pankreasadenokarzinomen Dr. Lilli Otto über den Zusammenhang von Typ-2-Diabetes und Pankreaskrebs
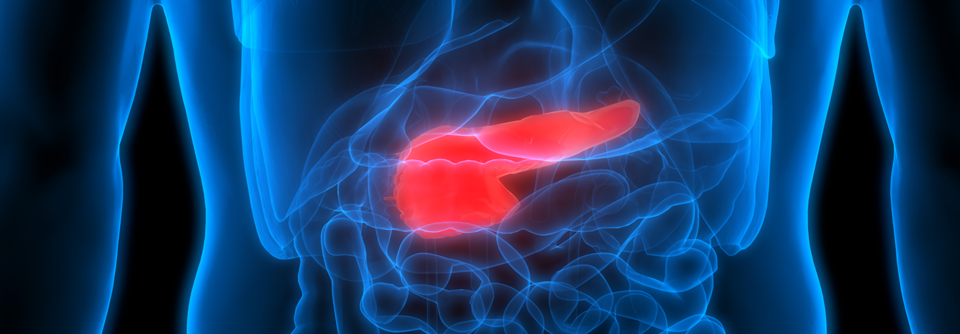 Hyperglykämie und Inflammation können die Entwicklung eines duktalen Pankreasadenokarzinom fördern.
© stock.adobe.com/ rasi
Hyperglykämie und Inflammation können die Entwicklung eines duktalen Pankreasadenokarzinom fördern.
© stock.adobe.com/ rasi
Am 22. Februar erhielt Dr. Lilli Otto, Universitätsklinikum Schleswig-Holstein, Campus Kiel, einen der vier Young Investigator-Awards des Kiel Oncology Networks. Damit wurde sie für ihre Dissertation ausgezeichnet, in der sie untersuchte, wie die Mikroumgebung im Rahmen einer Adipositas und/oder Diabetes mellitus die Entstehung von Bauchspeicheldrüsenkrebs fördern kann.
Für ihre Doktorarbeit, die sie am Institut für Experimentelle Tumorforschung in der Gruppe für inflammatorische Karzinogenese unter der Leitung von Prof. Dr. Susanne Sebens durchführte, nahm sich die Medizinerin ein Jahr Auszeit von ihrem Studium, um sich voll und ganz auf ihre Forschung zu konzentrieren. Neugierde und Idealismus trieben sie an, sowohl die Dissertation als auch das Studium erfolgreich abzuschließen.
„Ich empfand es als große Bereicherung, ein anderes Gebiet, das während des Studiums nicht auf dem Plan stand, kennenlernen zu dürfen“, erzählt sie. Auch für ihre Arbeitsgruppe selbst findet sie lobende Worte: „Es hat unheimlich viel Spaß gemacht, mit den Kolleg:innen zusammen zu arbeiten, der Austausch war sehr inspirierend. Und auch darüber hinaus gab es ein reges Miteinander, u.a. beim gemeinsamen Frühsport.“
Im Rahmen ihrer Doktorarbeit forschte Dr. Otto am duktalen Pankreasadenokarzinom (PDAC) und dessen Entstehung. Besonders fasziniert hat sie, dass auf diesem wissenschaftlichen Gebiet noch viel zu erreichen ist – denn Bauchspeicheldrüsentumoren werden meist erst im späteren Stadium diagnostiziert und zählen nach wie vor zu den Krebsarten mit der höchsten Letalität. „Ich sehe hier ein großes Forschungspotenzial, was ich sehr spannend finde“, sagt die Medizinerin.
Um die Arbeit von Dr. Otto besser verstehen zu können, muss man sich zunächst den Hintergrund anschauen. So macht das PDAC zwar nur einen kleinen Teil der neu diagnostizierten pankreatischen Tumoren aus, aber: „Prognosen zufolge wird sich das PDAC bis zum Jahr 2040 zur zweittödlichsten Krebsart entwickeln.“ Der Grund: es gibt keine spezifischen Frühsymptome und dementsprechend keine standardisierten Screening-Methoden. Risikofaktoren umfassen chronische Pankreatitis, Alter, Nikotin- und Alkoholabusus sowie Vorerkrankungen wie Adipositas und Diabetes mellitus Typ 2.
Das PDAC entwickelt sich über charakteristische Vorläuferläsionen, die pankreatischen intraepithelialen Neoplasien, die durch die Akkumulation von genetischen Alterationen gekennzeichnet sind. Mutationen im Onkogen KRAS zählen zu den frühen Veränderungen während der Karzinogenese. Eine weitere Besonderheit des PDAC: Es verfügt über ein dichtes inflammatorisches Stroma, das bis zu 80 % der Tumormasse einnehmen kann. Eine wichtige Zellpopulation innerhalb dieses Stromas sind Makrophagen.
Hyperglykämie und Inflammation geprüft
Und genau an diesen Zellen bzw. der Tumorumgebung setzt die Arbeit von Dr. Otto an. Ein hyperglykämes Mikromilieu, wie es z.B. bei Adipositas oder Typ-2-Diabetes häufig zu finden ist, kann die Makrophagen beeinflussen, indem es deren proinflammatorischen Phänotyp weiter verstärkt. Eine Hyperglykämie wirkt zudem auf pankreatische Gangepithelzellen, deren epitheliale-mesenchymale Transition (EMT) und krebsstammzellassoziierte Eigenschaften gesteigert werden.
„Im Rahmen meiner Doktorarbeit wollte ich die Frage beantworten, ob das Zusammenspiel von inflammatorischer und hyperglykämer Mikroumgebung diese malignen Veränderungen in den Epithelzellen weiter verstärken kann.“ Dazu nutzte sie ein direktes Zellkulturmodell, in dem benigne oder prämaligen Zellen, die die KRAS-Mutation tragen, unter normo- oder hyperglykämen Bedingungen zusammen mit Makrophagen kultiviert wurden. Die Forscherin untersuchte die verschiedenen Zelllinien nach einer gewissen Zeit auf verschiedenen Ebenen hinsichtlich des Einflusses von Inflammation und/oder Hyperglykämie auf EMT- und krebsstammzellassoziierte Marker.
Veränderungen auch in benignen Zellen erkennbar
Die Ergebnisse deuteten darauf hin, dass sowohl die EMT- als auch die stammzellassoziierten Eigenschaften beider Epithelzelllinien durch Exposition gegenüber Hyperglykämie und einem inflammatorischen Milieu gesteigert wurden. „Der Effekt zeigte sich teilweise etwas deutlicher in den prämalignen Zellen, er ließ sich aber auch im benignen Modell beobachten.“ Heißt im Umkehrschluss: Bereits in sehr frühen Stadien kommt es durch den Einfluss von Makrophagen und Hyperglykämie zu gewissen Veränderungen, die zu Malignität führen können. „Das inflammatorische und hyperglykäme Milieu spielt also bereits in der Initiation des PDAC eine Rolle“, erläutert Dr. Otto.
Das Team analysierte weiterhin verschiedene Zytokine und Wachstumsfaktoren, die im Zusammenhang mit EMT, z.B. IL-6, und Krebsstammzellen stehen. Eine Blockade der entsprechenden Signalwege führte zumindest teilweise dazu, dass Alterationen, die zuvor aufgetreten waren, verschwanden. So konnte beispielsweise eine Neutralisation von TNF-alpha durch Etanercept die EMT-assoziierten Eigenschaften in der prämalignen Zelllinie schwächen. Die Arbeit liefere Einblicke, wie metabolische Erkrankungen an der Entstehung und dem Voranschreiten des PDAC beteiligt sind. „Dies ist von großer Relevanz, da sich dadurch neue frühe therapeutische Angriffspunkte für Hochrisikopatient:innen sowie präventive Möglichkeiten ergeben könnten“, resümiert die Medizinerin. Der nächste logische Schritt wäre es, die Zellkulturarbeit fortzuführen und die Ergebnisse im Tiermodell zu verifizieren.
Dass sie für ihre Studie den Young Investigator Award erhielt, bedeutet ihr sehr viel: „Das war für mich eine große Ehre und es ist ein tolles Gefühl, wenn man solch einen Preis als Anerkennung seiner Anstrengungen bekommt“, so Dr. Otto. Sie hebt zudem die Arbeit des Kiel Oncology Network hervor: „Es ist sehr wichtig, dass es solche Netzwerke gibt, die die Forschung junger Studierender fördern und sie darin motivieren.“ Für die Zukunft kann sich die Medizinerin durchaus vorstellen, nochmals in der Forschung tätig zu werden bzw. Medizin mit Wissenschaft zu kombinieren.
Forschung, Klinik und Privatleben schwer vereinbar
Wenn sie auf ihre bisherige Karriere zurückblickt, kann Dr. Otto nur Positives berichten. „Ich hatte auf mehreren Ebenen Glück: zum einen bin ich recht unkompliziert an einen Studienplatz gekommen, zum anderen war ich auch während des Studiums finanziell unabhängig. Diesen Luxus hat leider nicht jede:r“, betont sie. Aber es gebe natürlich auch strukturelle Schattenseiten: zum Beispiel die Vereinbarkeit von klinischer und forschender Tätigkeit, bei der Kolleg:innen immer wieder an ihre Grenzen kommen. Mit Programmen wie dem Clinical Scientist sind hier erste Voraussetzungen geschaffen, das zu erleichtern.
Darüber hinaus sei es generell auch nicht immer leicht, das Privatleben mit dem Klinikalltag unter einen Hut zu bringen. „Teilzeitangebote sind fast nicht zu bekommen“, berichtet Dr. Otto. Weiterhin sollten die Zugänge zum Medizinstudium verbessert werden. Auch habe nicht jede:r die (finanzielle) Möglichkeit, das Studium für eine ausgedehnte Forschung zu verlängern.
Auf ein weiteres Problem in der Medizin (und wahrscheinlich nicht nur dort) möchte Dr. Otto ebenfalls hinweisen: Ärztinnen werden häufig benachteiligt. „Es ist leider keine Selbstverständlichkeit, dass Stellen unabhängig vom Geschlecht vergeben werden.“ Auch müsse dafür sensibilisiert werden, dass zurzeit die Zuschreibung von Kompetenzen und damit verbundenen Hierarchien nicht nur anhand klinischer und forschender Erfahrung bemessen wird, sondern auch Alter, Geschlecht sowie sozialer und kultureller Hintergrund Beachtung finden. „Das sollte aber in der Bewertung von Kompetenzen keine Rolle spielen“, betont sie. „Die Kompetenzzuschreibung anhand nicht-fachlicher Qualitäten ist nicht nur ungerecht, sondern auch schlecht für das Funktionieren des Systems, da es dazu führen kann, dass ein lebendiger und offener Austausch miteinander erschwert wird.“
Studierenden und jungen Kolleg:innen rät Dr. Otto, der eigenen Neugier zu folgen und nicht alles zu strategisch zu planen. „Man sollte Gelegenheiten dort ergreifen, wo sie sich ergeben“, sagt sie. Und: den Mut haben, in die Forschung zu gehen. Denn obwohl die Wissenschaft im Studium zu kurz kommt, können Mediziner:innen im Labor neben Biolog:innen und Biochemiker:innen durchaus bestehen – wichtig sei es, sich etwas zuzutrauen und nicht zu verzweifeln, wenn es mal nicht so gut läuft. Denn das sei im Laboralltag normal.
Bericht: Medical Tribune