Wie Dialyseverfahren den Blutzuckerspiegel beeinflussen
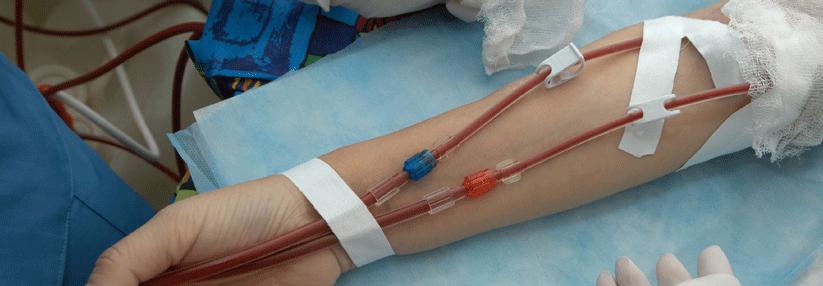
 Während der Hämodialyse sinkt der Blutzucker oft und schnellt danach zum Ausgleich in die Höhe.
© Александр Ивасенко – stock.adobe.com
Während der Hämodialyse sinkt der Blutzucker oft und schnellt danach zum Ausgleich in die Höhe.
© Александр Ивасенко – stock.adobe.com
Die Niere beeinflusst den Glukosemetabolismus. „Das müssen Sie im Hinterkopf behalten, wenn Sie Diabetespatienten mit Niereninsuffizienz behandeln“, betonte Privatdozentin Dr. Martina Guthoff, Innere Medizin IV – Diabetologie, Endokrinologie, Nephrologie, Universitätsklinikum Tübingen. Zudem beeinflusst das verwendete Nierenersatzverfahren den Blutzuckerspiegel auf unterschiedliche Weise.
Hämodialyse
Etwa drei Viertel der Patienten erhalten eine klassische Blutwäsche. Währenddessen gelangt neben Giftstoffen, die aus dem Blut gefiltert werden, ebenfalls Glukose in das Dialysat – der Blutzuckerspiegel sinkt. Wenn dann auch noch die Wirkung des vorher verabreichten Insulins anhält, fällt der Blutzucker schnell mal in den Keller, so die Expertin. Ebenfalls typisch: ein kompensatorischer Anstieg des Blutzuckers nach der Dialyse.
Doch welche Diabetestherapie eignet sich generell bei Patienten, die eine Hämodialyse benötigen? Von den oralen Antidiabetika kommen laut Dr. Guthoff nur DPP4-Hemmer infrage sowie Insulin. Dabei gilt es laut Expertin zu beachten, dass injiziertes Insulin bei eingeschränkter Nierenfunktion länger zirkuliert. Ein Patient mit einer glomerulären Filtrationsrate von < 10 ml/min/1,73 m2 benötigt daher nur die halbe Dosis eines Nierengesunden. Damit der Blutzucker während der Dialyse nicht weiter fällt, kann man erwägen, Insulin erst danach zu geben. „Wenn der Betroffene während der Dialyse isst, müssen Sie unbedingt das Bolusinsulin reduzieren“, fügte Dr. Guthoff hinzu. Um auf den kompensatorischen Blutzuckeranstieg nach der Blutwäsche zu reagieren, bietet es sich bei einigen Patienten an, die Bolusinsulingabe zur nächsten Mahlzeit zu steigern.
Umdenken gefragt
Peritonealdialyse
„Nun wird es noch komplizierter“, warnte die Referentin. Der Patient füllt für die Peritonealdialyse das Dialysat über einen Katheter in den Bauchraum. Die Flüssigkeit enthält jedoch in vielen Fällen einen hohen Anteil an Glukose, damit der Vorgang ablaufen kann, und diese gelangt dann während der Dialyse in den Körper. Deshalb stellt sich die Frage, wann nun eine hohe Glukosebelastung auftritt. Je nach Zeitpunkt der Blutwäsche – der abhängig von der gewählten Methode ist – kann es dazu in der Nacht oder am Tag kommen. Mit Blick auf die Wirkweise unterschiedlicher Insuline wird deutlich, warum einige Diabetespatienten unter Peritonealdialyse besser von NPH-Insulin profitieren: Durch die verzögerte und lange Wirkung kann die anhaltende Glukosebelastung im Dialysezeitraum besser als mit Insulinanaloga ausgeglichen werden, so die Erfahrung der Expertin aus Tübingen. Resorbiert ein Patient viel Glukose, bietet sich zudem der Versuch an, die endogene Insulinreaktion mit einer Bolusinsulingabe nachzuahmen und somit den Glukoseanstieg durch den Beutelwechsel abzufangen. Cave: Beutel versetzt zur Mahlzeit tauschen!Nierentransplantation
Zwar stellt die Transplantation die Funktion der Niere teilweise wieder her – aber es braucht Medikamente für die Immunsuppression. So erhöht beispielsweise Kortison bei vielen Patienten nachmittags den Glukosespiegel. Prinzipiell können Betroffene Metformin erhalten, wenn sie tendenziell eine normale Nierenfunktion aufweisen. Dr. Guthoff setzt es jedoch nur in Sonderfällen ein. Alternativen bieten DPP4-Hemmer und Insulin. Für GLP1-Rezeptoragonisten und SGLT2-Hemmer gibt es hingegen bisher nur wenig Daten.Quelle: DDG Herbsttagung 2019