Multiple Sklerose
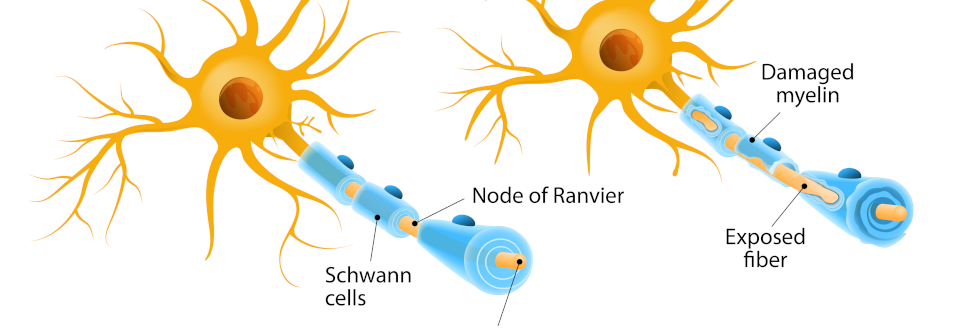
Die Multiple Sklerose ist eine immunvermittelte chronisch entzündliche Erkrankung des Zentralnervensystems, bei der sich histopathologisch unterschiedliche Ausprägungen von Demyelinisierung und axonaler Schädigung nachweisen lassen. Bei jungen Erwachsenen ist sie die häufigste neurologische Erkrankung, die zu Behinderungen und Frühberentungen führt. Der Erkrankungsgipfel liegt um das 30. Lebensjahr, aber auch Kinder und Jugendliche und über 45-jährige Erwachsene können betroffen sein.
Man unterscheidet unterschiedliche Stadien und Verläufe:
- das klinisch isolierte Syndrom (CIS) mit erstmaliger typischer klinischer Symptomatik
- die schubförmige („relapsing-remitting", RRMS)
- die sekundär progrediente (SPMS)
- die primär progrediente (PPMS) Verlaufsform
Klinisch beginnt die MS bei über 80% der Patienten mit einem schubförmigen Verlauf. Bei den meisten Patienten bilden sich die Symptome eines Schubes innerhalb von 6–8 Wochen zurück. Wenn neu aufgetretene Beschwerden über 6 Monate persistieren, sinkt die Rückbildungswahrscheinlichkeit auf unter 5% .
Unbehandelt entwickeln mindestens 50% der MS-Patienten nach durchschnittlich 10 Jahren eine sekundäre Progredienz mit einer schleichenden Zunahme klinischer Symptome und neurologischer Beeinträchtigungen.
Von einem sekundär progredienten Verlauf spricht man, wenn eine kontinuierliche Zunahme der Symptome und Ausfallserscheinungen über mindestens 6 Monate erfolgt. Eine hohe Anzahl von Schüben in den ersten beiden Krankheitsjahren ist oft mit einer rascheren Progredienz assoziiert.
Beim primär progredientem Verlauf (ca. 10-15% der Patienten, Beginn meist 4.-5. Lebensdekade) lassen sich von Beginn an keine Schübe nachweisen und die Erkrankung verläuft mit einer schleichenden Zunahme neurologischer Symptome (meist zunehmende spastische Gangstörung).
In Deutschland wird die Zahl der Patienten mit MS auf 120.000 geschätzt. Von der schubförmigen MS sind Frauen etwa dreimal häufiger betroffen als Männer.
ICD10-Code: G35
Die Symptome der MS können sehr vielfältig sein. Die häufigsten Frühsymptome im Rahmen eines ersten Schubes sind Sensibilitätsstörungen, eine Gangstörung (häufig mit belastungsabhängiger Schwäche der Beine und Gangunsicherheit) sowie eine einseitige Optikusneuritis mit Sehstörungen.
Weitere mögliche neurologische Symptome sind u.a.:
- Blasen- und Darmentleerungsstörungen
- Kleinhirnbeteiligung (Ataxie, Tremor, Sprachstörungen)
- Beteiligung von Hirnnerven (Facialisparese, Trigeminusneuralgie)
- Gleichgewichtstörungen
- Geschmacksstörungen
- Gestörte Sexualfunktionen
Begleitend zur MS finden sich auch gehäuft psychische Störungen (z.B. Antriebsarmut, Stimmungsschwankungen, depressive Symptome) und ein Fatigue-Syndrom. Viele Patienten klagen auch über Konzentrationsstörungen und Schmerzen, die durch die entzündliche Aktivität oder durch eine erhöhte Spastizität der Muskulatur bedingt sein können.
Als Schub werden neu aufgetretene (oder reaktivierte) klinische Ausfälle oder Symptome definiert, die
- mindestens 24 Stunden anhalten
- mindestens 30 Tagen nach Beginn des letzten Schubes aufgetreten sind
- nicht durch Änderungen der Körpertemperatur oder im Rahmen von Infektionen erklärbar sind.
Die klassische Diagnose einer MS stützt sich auf die Anamnese (Hinweise für bereits früher stattgehabte neurologische Ereignisse mit Schubcharakter), die Objektivierung klinisch neurologischer Ausfälle, sowie den klinischen oder paraklinischen Nachweis einer zeitlichen und örtlichen Dissemination bei Ausschluss anderer Ursachen.
Differenzierte klinisch-neurologische Untersuchung einschließlich:
- differenzierten Visusprüfung
- Quantifizierung der Befunde (vorzugsweise anhand der Expanded Disability Status Scale - EDSS und Multiple Sclerosis Functional Composite Scale - MSFC)
- neuropsychologischer Befund (einschließl.Paced Auditory Serial Addition Test - PASAT)
- maximale Gehstrecke (bei Patienten mit Einschränkung der Gehfähigkeit < 1 km ohne Pause) initial und im Verlauf mindestens einmal jährlich
Laboruntersuchungen dienen vor allem dem Ausschluss anderer Erkrankungen. Obligat bei der Erstabklärung sind:
- CRP
- großes Blutbild
- Serumchemie
- Blutzucker
- Vitamin B12
- Rheumafaktor
- ANA
- Anti-Phospholipid-Antikörper
- Anti-ds-DNS-Antikörper
- Lupus-Antikoagulans
- ACE
- Borrelien-Serologie
- Urinstatus
Liquordiagnostik:
Die Liquoruntersuchung spielt in der Diagnostik der MS auch heute noch eine zentrale Rolle. Sie dient zum einem der Abgrenzung gegenüber erregerbedingten Erkrankungen (z.B. Borrelien, neurotrope Viren) – zum anderen dem Nachweis von intrathekalen oligoklonalen Banden als Hinweis auf eines chronisch entzündlichen Prozesses. Bei unauffälligem Liquorbefund wird eine Kontrolle nach einem Jahr empfohlen.
Weiterführende Untersuchungen:
Weiterführende Untersuchungen sollten bei der Abklärung der Initialsymptomatik und bei relevanten Änderungen der Krankheitsdynamik erfolgen, die eine Therapieumstellung nach sich ziehen könnten. Dazu gehören:
- evozierter Potenziale: visuell evozierte Potenziale (VEP), somatosensibel evozierte Potenziale (SSEP), motorisch evozierte Potenziale (MEP) zum Nachweis einer subklinischen Krankheitsaktivität
- kranielles MRT (standardisiertes Protokoll mit exakter Positionierung, transversale PD-T2-Gewichtung, transversale T1-gewichtete Aufnahmen mit/ohne Gadolinium-Gabe) zum Nachweis von Läsionen
Wichtige Differenzialdiagnosen sind:
- chronisch-infektiöse Erkrankungen (Neuro-Lues, Borreliose, HIV-Infektion)
- Kollagenosen
- Vaskulitiden und Leukodystrophien
- Sonderformen entzündlich-demyelinisierender Erkrankungen (z. B. Neuromyelitis optica oder akute disseminerte Enzephalomyelitis)
Therapie des akuten Schubes:
Ziel der Behandlung ist die rasche und weitgehende Rückbildung der akuten Funktionsstörungen. Standardtherapie ist nach wie vor die Gabe von hochdosierten Glukokortikosteoriden (500-1.000 mg/d Methylprednisolon), die in der Regel intravenös als Kurzinfusion über 3-5 Tage appliziert werden. Danach sollte eine orale Ausschleichphase über maximal 10 bis 14 Tage erfolgen.
Eskaltionstherapie: Bei persistierender Symptomatik kann die Hochdosistherapie auf maximal 10 Tage ausgeweitet werden. Bleiben auch zwei Wochen nach Beendigung dieser Therapie noch funktionell beeinträchtigende Symptome bestehen, sollte eine Ultra-Hochdosistherapie (z.B. 2.000 mg Methylprednisolon) erfolgen. Führt auch dies nicht zum Erfolg, kann eine Plasmapherese bzw. Immunadsorption als Krisenintervention erwogen werden.
Immunmodulierende Basistherapie:
Diese Therapie zielt darauf ab, die Häufigkeit und Schwere der Schübe langfristig zu reduzieren und damit auch der Behinderungsprogression entgegenzuwirken. Sie sollte so früh wie möglich im Krankheitsverlauf begonnen und i.d.R. lebenslang fortgeführt werden. Heute hat man je nach Verlaufsform mehrere Alternativen, wobei das Nebenwirkungsprofil und Kontraindikationen zu beachten sind.
CIS (bei hohem Risiko eine MS zu entwickeln):
- Glatiramacetat (s.c.)
- Interferon-β 1a (i.m.)
- Interferon-β 1a (s.c.)
- Interferon-β 1b (s.c)
Schubförmige MS:
Milde/moderate Verlaufsform:
Mittel der ersten Wahl (alphabetische Reihenfolge ohne Wertung):
- Dimethylfumarat (oral)
- Glatiramacetat (s.c.)
- Interferon-β 1a (i.m.)
- Interferon-β 1a (s.c.)
- Interferon-β 1b (s.c.)
- PEG Interferon-β 1a (s.c.)
- Teriflunomid
Hoch aktive Verlaufsform (bzw. Therapieversagen bei milder/moderater Form)
Erste Wahl:
- Alemtuzumab (CD52-Antikörper)
- Fingolimod (Sphingosin-1-Phosphat-Rezeptoragonist) – orale Anwendung
- Natalizumab (Antikörper gen Adhäsionsmoleküle auf Leukozyten)
Zweite Wahl:
- Mitoxantron (Zytostatikum – bei noch nicht rollstuhlgebundenen Patienten)
Dritte Wahl:
- • Experimentelle Verfahren
Sekundär progrediente Verlaufsform:
- Bei aufgesetzten Schüben: Interferon-β 1a (s.c.), Interferon-β 1b (s.c.), Mitoxantron
- Ohne aufgesetzte Schübe: Mitoxantron
Primär progediente Verlaufsform:
Bisher ist in Deutschland noch keine Therapie zugelassen, erste positive Daten gibt es für Ocrelizumab (B-Zell-Depletion).
Symptomatische Therapie:
Die symptomatische Therapie ist bei MS wichtiger Bestandteil eines umfassenden Therapiekonzepts. Sie beinhaltet sowohl medikamentöse als auch nicht medikamentöse Maßnahmen, wie z. B. Physiotherapie, Ergotherapie, Logopädie, psychologische Therapie einschließlich multimodaler Rehabilitation. Ziel ist es, die funktionellen Fähigkeiten der Patienten zu erhalten, verbessern oder wiederherzustellen, mögliche Komplikationen der Symptome zu vermeiden und die Lebensqualität zu steigern.
Dazu können gehören:
- Therapie der Spastik (z.B. Physiotherapie, orale Antispastika, THC oder Cannabidiol, Botulinumtoxin A, intrathekales Baclofen
- Therapie von Ataxie und Tremor (z.B. physikalische Therapie, Physio- und Ergotherapie, erste positive Daten für Topiramat und Tiefenhirnstimulation)
- Therapie der Fatigue (vor allem aerobes Ausdauertraning, in Einzelfällen evtl Amantadin oder Modonfinil)
- Therapie von kognitiver Störungen (störungsspezifisches kognitives Training)
- Therapie von Blasenstörungen (Verhaltens- und Miktionstraining, Anticholinergika bei überaktiver Blase, ggf. invasive sakrale Neuromodulation)
- Therapie der sexuelle Dyfunktion (Verhaltenstherapie, Phosphodiesterase-5-(PDE-5)-Inhibitoren bei erektiler Dysfunktion)
Eine Prävention der MS ist nicht bekannt.
Deutsche Gesellschaft für Neurologie (DGN):
Diagnose und Therapie der Multiplen Sklerose
Gesellschaft für Neuropädiatrie (DNP):
Pädiatrische Multiple Sklerose
Verschenken Sie kein Honorar: Das „Gebühren-Handbuch digital“ ist die ideale Weiterentwicklung der Printausgabe des bekannten „Medical Tribune Gebühren-Handbuchs“ - statt 2000 Buchseiten der schnelle digitale Zugriff.
Was Ihnen die Abrechnung leichter macht:
- die immer aktuelle Fassung von EBM und GOÄ (Einheitlicher Bewertungsmaßstab und Gebührenordnung für Ärzte)
- Tipps und Experten-Kommentare zur Honorarabrechnung (EBM/GOÄ), graphisch aufbereitet und leicht verständlich
- Kommentare von Kollegen lesen und selbst kommentieren
- persönliche Notizen und Lesezeichen setzen
Zum Gebühren-Handbuch digital »
Fortbildungen
| Termin | Fortbildung | Ort | |
|---|---|---|---|
|
02.07.2025 | 16:00 - 17:50
|
Case Conference 2025 Neues Wissen von Fall zu Fall - Dermatologie Special Details Online-Teilnahme Programm |
Online |
CME-Punkte beantragt
kostenfrei
|
|
11.07.2025 | 07:30 - 08:15
|
Frühstücks CME 2025 Kreuzschmerz, Wadenkrampf & Co.: Praxis Update zur Diagnostik und Therapie von muskulär bedingten Schmerzen Details Online-Teilnahme Programm |
Online |
1 CME-Punkt
kostenfrei
|
|
13.09.2025 | 08:30 - 15:45
|
Fortbildung kompakt - Allgemeinmedizin / Innere Medizin 2025 SYMPOSIUM MEDIZIN + PHARMAZIE Details Präsenz-Teilnahme |
Frankfurt |
CME-Punkte beantragt
kostenfrei
|
Diese Informationen dienen ausschließlich der Aus- und Weiterbildung von Angehörigen und Studenten der medizinischen Fachkreise (z.B. Ärzte) und enthalten nur allgemeine Hinweise. Sie dürfen nicht zur Selbstdiagnose oder -behandlung verwendet werden und sind kein Ersatz für eine ärztliche Beratung oder Behandlung. Die jeweiligen Autoren haben die Inhalte nach bestem Wissen gepflegt. Dennoch sollten Sie die Informationen stets kritisch prüfen und mit zusätzlichen Quellen vergleichen. Die Autoren und die Betreiber von medical-tribune.de übernehmen keine Haftung für Schäden, die durch nicht-kontrollierte Anwendung von Empfehlungen und Inhalten entstehen. Beiträge, die Angaben zum Einsatz und zur Dosierung von Medikamenten machen, sind die persönliche Einschätzung der Autoren. Sie ersetzen nicht die Empfehlungen des Herstellers oder des behandelnden Arztes oder Apothekers.