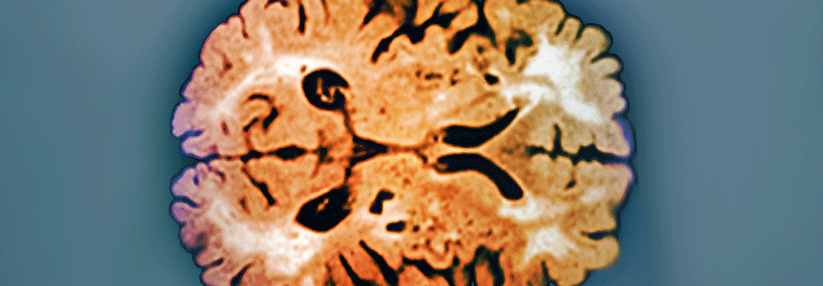
Schlaganfall
Als Schlaganfall bezeichnet man die Folge einer in der Regel "schlagartig" aufgetretenen Durchblutungsstörung im Gehirn, die zu einem regionalen Mangel an Sauerstoff und Nährstoffen und damit zu einem Absterben von Gehirngewebe und länger als 24 Stunden anhaltenden neurologischen Symptomen oder zum Tod führt.
In Deutschland erleiden jährlich mehr als 200.000 Menschen einen Schlaganfall, der bei uns die dritthäufigste Todesursache und die häufigste Ursache für eine bleibende Behinderung darstellt.
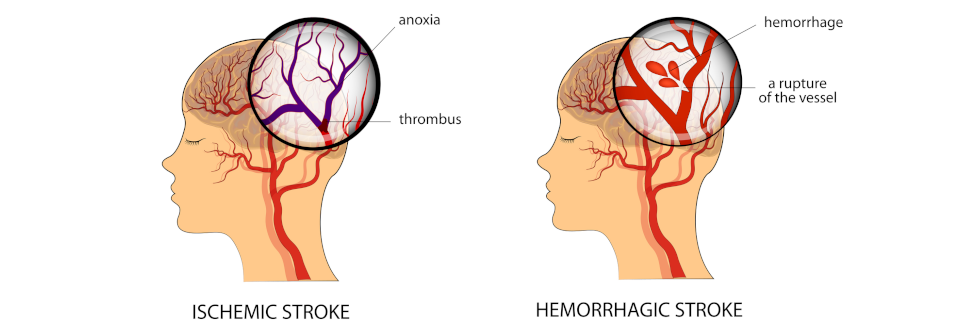
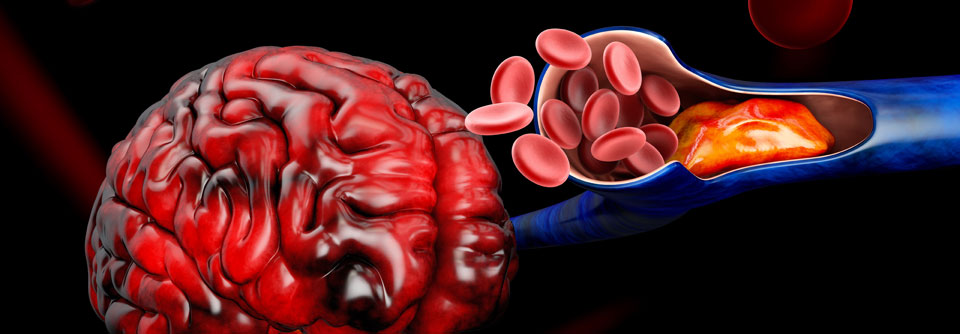
Nach der Ätiologie unterscheidet man ischämische (circa 80-85%) und hämorrhagische Hirninfarkte (ca. 10-15%).
Ischämische Schlaganfälle (Mangeldurchblutung aufgrund von Gefäßverschlüssen) Ursachen:
- Makroangiopathie (Atherosklerose großer intra- und extrakranieller Hirngefäße z.B. A. carotis interna, A. cerebri anterior, A. cerebri media, A. verebri posterior, A. basilaris, A. vertebralis, A. cerebelli)
- Mikroangiopathie (Erkrankung kleiner Hirngefäße - lakunäre Hirninfarkte meist subkortikal und im Hirnstamm, v.a. bei Diabetes und Hypertonie)
- Kardiogene und aortogene Embolien
- Vaskulo- und Koagulopathien
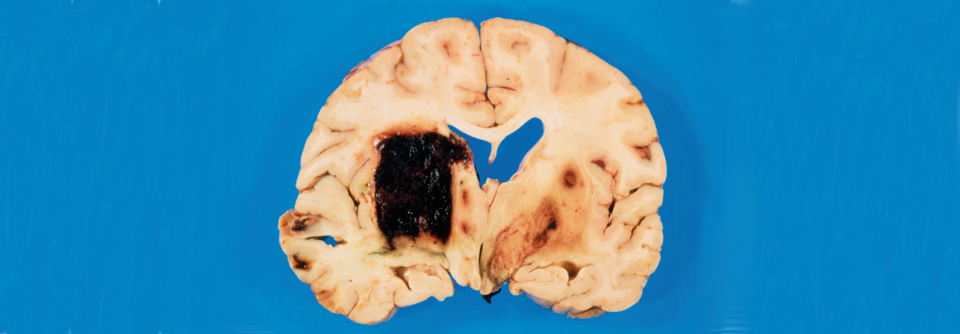
Hämorrhagische Schlaganfälle (Hirnblutung durch geplatzte oder eingerissene Gefäße)
- Führt zu mangelnden Sauerstoffversorgung
- zusätzliche neurotoxischen Wirkung des ausgetreten Blutes und evtl. Druckschädigung durch die blutungsbedingte Raumforderung
- evt. Vasospasmen mit weiteren Ischämiegebieten
- Unterscheidung zwischen spontanen intrazerebralen und sekundären intrazerebralen Blutungen (z.B. bei zerebralem Aneurysma, ateriovenöser Malformation, Gerinnungsstörungen)
ICD10-Code: I60-I69
Die klinische Symptomatik eines Schlaganfalls davon ab, welche Hirnareale betroffen sind. Sehr häufig findet man:
- Hemiparese (plötzlich auftretende Lähmung oder Schwäche auf einer Körperhälfte, meist Arm, Bein oder Gesichtshälfte)
- Motorische Aphasie (Sprachstörung meist in Verbindung mit Hemiparese rechts)
- Sensorische Aphasie (eingeschränktes Sprachverständnis)
Weitere mögliche Symptome:
- Sehstörungen (halbseitiger Ausfall eins Gesichtsfeldes, Visusverlust, Doppelbilder, verschwommenes Sehen)
- Gleichgewichtsstörungen (Koordinationsprobleme, Schwindel, Gangunsicherheit)
- Plötzliche Eintrübung des Bewusstseins (bis hin zur Bewusstlosigkeit)
- Verwirrtheit und Desorientiertheit
- Übelkeit (mit oder ohne Erbrechen)
- Schlagartig auftretender starker Kopfschmerz (vor allem bei Hirnblutung)
- Amnesie
- Pathologische Reflexe
Bei jedem klinischen Verdacht muss der Patient so schnell wie möglich in eine geeignete Klinik (möglichst mit Stroke Unit) gebracht werden. Dort erfolgt die weitere Diagnostik mittels bildgebender Verfahren wie CT und MRT.
Bei der orientierenden körperlichen und neurologischen Diagnostik zum Erkennen eines Schlaganfalls hat sich derFace Arm Speech Test bewährt. Viel Zeit sollte aber durch diesen Test nicht verloren werden.
FAST (Face Arm Speech Test)
Sprachliche Beeinträchtigung _ja, _nein, _unsicher
Gesichtslähmung _ja, _nein, _unsicher (Zähne zeigen lassen, lächeln lassen)
Betroffene Seite _links, _rechts
Armschwäche _ja, _nein, _unsicher
Betroffene Seite _links, _rechts
Laboruntersuchungen
Zu den initialen Laboruntersuchungen gehören Blutbild, Gerinnungsparameter, Blutzucker, Elektrolyte und Nierenwerte.
Bildgebende Verfahren
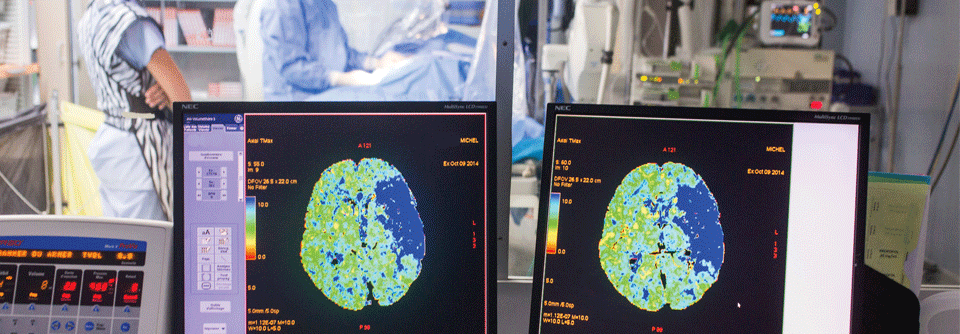
Computertomographie (CT)
Das CT ist aufgrund der schnellen Durchführbarkeit in der Regel erste Wahl bei Verdacht auf Schlaganfall. Zuerst geht es in erster Linie darum, sicher zwischen einem ischämischen und hämorrhagischen Infarkt zu unterscheiden, da davon das weitere therapeutische Vorgehen (insbesondere die Indikation zur Lyse-Therapie) abhängt.
Neben dem Nachweis akuter Infarktläsionen lassen sich andere Ursachen der Infarkt-Symptomatik wie subdurale Hämatome, Hirntumore, arteriovenöse Malformationen, Aneurysmen oder intrazerebrale Blutungen erkennen, die eine Anitkoagulationstherapie verhindern würden.
Magnetresonanztomographie
Das MRT ist beim Nachweis von Infarktläsionen und möglichen Ursachen noch etwas sensitiver – die Anwendung ist aber durch mangelnde Verfügbarkeit, längere Untersuchungsdauer und weitere Störfaktoren (Metallimplantate, Klaustrophobie) eingeschränkt. Das CT kann durch ein MRT ersetzt werden, wenn es rasch zur Verfügung steht.
Gefäßdarstellung
Bei ischämischen Infarkten ist eine Darstellung der extrakraniellen Gefäße zum Nachweis von Carotis-Stenosen indiziert (Duplex/Doppler-Sonographie und/oder CT- oder MRT-Angiographie). Hierbei geht es vor allem zur Indikation für eine Endarterektomie.
Ggf. kann eine CT- oder eine MR-Angiografie auch die Auswahl von Patienten für die interventionelle Rekanalisationstherapie unterstützen.
Kardiologische Diagnostik:
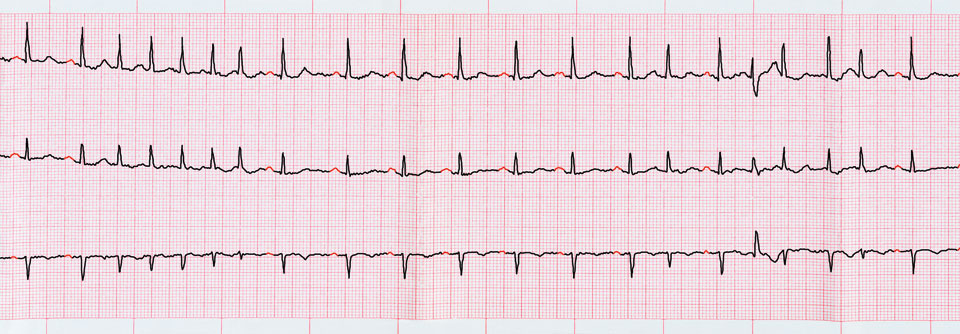
- Ruhe-EKG (zum Nachweis einer zugrundeliegenden Herzerkrankung)
- Echokardiographie (bei Verdacht auf Herzerkrankungen)
- Langzeit-EKG (bei Verdacht auf intermittierendes Vorhofflimmern)
Folgende Differentialdiagnosen sollte bei akuter neurologischer Symptomatik in Betracht gezogen werden:
- Hypoglykämie, Hyperglykämie
- Hypotonie, hypertone Krise
- Fieber (insbesondere mit Dehydratation)
- Epilepsie ( z.B. Todd’sche Parese nach fokalem Anfall)
- Hirntumor- oder -Metastasen-bedingte Ausfälle
- Subarachnoidalblutung (plötzlicher heftiger Kopfschmerz und Nackensteife)
- Entzündliche Hirnerkrankungen (Enzephalitis, Meningitis)
- Sinus- oder Hirnvenenthrombosen
- Migräne (halbseitiges Defizit vor Auftritt der Kopfschmerzen)
- Spinale Erkrankung oder Läsion peripherer Nerven
- Commotio / Contusio cerebri nach Trauma
- Intoxikationen
- Elektrolyt-Entgleisungen (z.B. hypokaliämische Lähmung)
- Psychogene Lähmung
Jeder akute Schlaganfall ist als medizinischer Notfall anzusehen. Bei Verdacht sollte die Rettungsstelle alarmiert und der Patient möglichst rasch in eine geeignete Klinik – möglichst mit Stroke Unit - gebracht werden.
Auch bei Patienten mit transitorisch ischämischen Attacken (TIA) wird innerhalb von 24 Stunden eine stationäre fachärztliche Diagnostik, ggf. antithrombotische Therapie und Einleitung der sekundärpräventiven Maßnahmen empfohlen.
Basismaßnahmen: Es sollte eine adäquate Behandlung und Erhaltung der Vitalfunktionen sowie eine Behandlung entgleister physiologischer Parameter die Basis der Schlaganfallbehandlung erfolgen. Dies umfasst die respiratorische und kardiale Therapie, den Ausgleich des Flüssigkeits- und Elektrolythaushalts sowie die Blutdruckkontrolle und –behandlung.
Im weiteren Verlauf geht es vor allem darum, Komplikationen des akuten Schlaganfalls zu verhindern bzw. zu behandeln. Dazu können gehören:
- Frühmobilisation (zur Vermeidung von Aspirationspneumonie, tiefen Beinvenenthrombosen, Dekubitus)
- Bei Schluckstörungen transnasale Magensonde
- Antibiotische Behandlung bakterieller Infektionen
- Niedrigdosiertes subkutanes unfraktioniertes Heparin oder niedermolekulares Heparin bei erhöhtem Thromboserisiko
- Antiepileptika (nach epileptischen Anfällen zur Vermeidung erneuter Anfälle)
Sekundärprophylaxe
Nach einem Schlaganfall ist das Risiko für einen erneuten Schlaganfall hoch. Der Sekundärprophylaxe durch Behandlung von Risikofaktoren kommt daher eine große Bedeutung zu. Dazu gehören z.B.:
- Optimierung der Blutzuckereinstellung bei Diabetes
- Konsequente antihypertensive Therapie
- Gabe von Statinen nach ischämischem Schlaganfall
- ASS nach ischämischem Schlaganfall (bei guter Verträglichkeit, alternativ Clopidogrel)
- Raucherentwöhnung
- Vermehrte körperliche Aktivität
- Orale Antikoagulation bei Vorhofflimmern
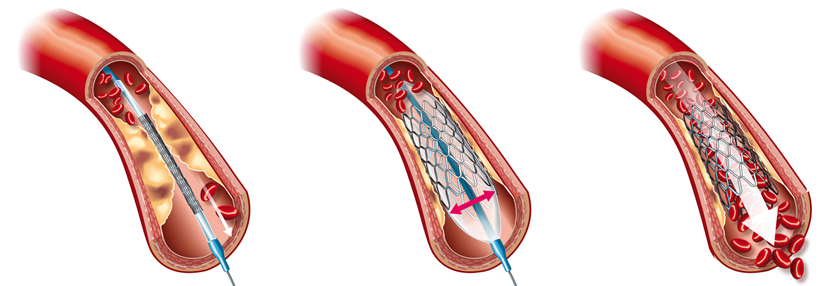
Rekanalisierungs-Therapie bei ischämischem Schlaganfall:
Bei ischämischen Schlaganfällen kann eine Rekanalsierung der verschlossenen Gefäße indiziert sein. Innerhalb eines Zeitfenster von 4,5 Stunden nach Beginn der Symptomatik ist in der Regel eine intravenöse Lyse-Therapie (recombinant tissue plasminogen activator -rTPA) unter Beachtung der Kontraindikationen indiziert, die in spezialisierten Zentren durchgeführt werden solle.
Bei akuten Verschlüssen der intrakraniellen A. carotis interna, der proximalen A. cerebri media und der A. basilaris kann auch eine intraarterielle Behandlung mit Plasminogenaktivatoren oder Urokinase und/oder mechanischer Thrombusextraktion erwogen werden, die zu einer signifikanten Verbesserung der frühen Rekanalisationsrate führt. Noch gilt dies aber als individueller Heilversuch.
Therapie des hämorrhagischen Schlaganfalls
Bei Hirnblutungen ist eine Lysetherapie kontraindiziert. In einigen Fällen kann ein früher neurochirurgischer Eingriff mit Hämatomausräumung sinnvoll sein – prospektive Studien dazu stehen aber noch aus.
Bei erhöhtem Hirndruck aufgrund der Blutung können folgende Maßnahmen im individuellen Fall erwogen werden:
- Oberkörperhochlagerung
- EVD-Anlage/Shunt-Anlage (bei drohendem Hydrozephalus oder klinischen oder neuroradiologischen Zeichen der Hirnstammkompression)
- osmotische Therapie
- kurzfristige Hyperventilation (pCO2 > 28 mmHg)
- Analgosedierung
- Hypothermie
Hämatomevakuation mit/ohne Kraniotomie
Zu den wichtigsten beeinflussbaren Risikofaktoren für einen Schlaganfall gehören:
- Hypertonie
- Rauchen
- Bewegungsmangel
- Dyslipoproteinämie
- Übergewicht
- Vorhofflimmern
- Gerinnungsstörungen
Deutsche Gesellschaft für Neurologie (DGN):
Sekundärprophylaxe ischämischer Schlaganfall und transitorische ischämische Attacke (Teil 1)
Deutsche Gesellschaft für Neurologie (DGN):
Akuttherapie des ischämischen Schlaganfalls
Deutsche Gesellschaft für Neurologie (DGN):
Akuttherapie des ischämischen Schlaganfalls – Rekanalisierende Therapie (Ergänzung 2015)
Deutsche Gesellschaft für Neurologie (DGN):
Intrazerebrale Blutungen
Verschenken Sie kein Honorar: Das „Gebühren-Handbuch digital“ ist die ideale Weiterentwicklung der Printausgabe des bekannten „Medical Tribune Gebühren-Handbuchs“ - statt 2000 Buchseiten der schnelle digitale Zugriff.
Was Ihnen die Abrechnung leichter macht:
- die immer aktuelle Fassung von EBM und GOÄ (Einheitlicher Bewertungsmaßstab und Gebührenordnung für Ärzte)
- Tipps und Experten-Kommentare zur Honorarabrechnung (EBM/GOÄ), graphisch aufbereitet und leicht verständlich
- Kommentare von Kollegen lesen und selbst kommentieren
- persönliche Notizen und Lesezeichen setzen
Fortbildungen
| Termin | Fortbildung | Ort | |
|---|---|---|---|
|
11.07.2025 | 07:30 - 08:15
|
Frühstücks CME 2025 Kreuzschmerz, Wadenkrampf & Co.: Praxis Update zur Diagnostik und Therapie von muskulär bedingten Schmerzen Details Online-Teilnahme Programm |
Online |
1 CME-Punkt
kostenfrei
|
|
27.08.2025 | 13:00 - 13:45
|
Lunch Break CME 2025 Thema wird noch bekannt gegeben. Details Online-Teilnahme |
Online |
CME-Punkte beantragt
kostenfrei
|
|
29.08.2025 | 07:30 - 08:15
|
Frühstücks CME 2025 Thema: Muskelschmerzen / Rückenschmerzen Details Online-Teilnahme |
Online |
CME-Punkte beantragt
kostenfrei
|
Diese Informationen dienen ausschließlich der Aus- und Weiterbildung von Angehörigen und Studenten der medizinischen Fachkreise (z.B. Ärzte) und enthalten nur allgemeine Hinweise. Sie dürfen nicht zur Selbstdiagnose oder -behandlung verwendet werden und sind kein Ersatz für eine ärztliche Beratung oder Behandlung. Die jeweiligen Autoren haben die Inhalte nach bestem Wissen gepflegt. Dennoch sollten Sie die Informationen stets kritisch prüfen und mit zusätzlichen Quellen vergleichen. Die Autoren und die Betreiber von medical-tribune.de übernehmen keine Haftung für Schäden, die durch nicht-kontrollierte Anwendung von Empfehlungen und Inhalten entstehen. Beiträge, die Angaben zum Einsatz und zur Dosierung von Medikamenten machen, sind die persönliche Einschätzung der Autoren. Sie ersetzen nicht die Empfehlungen des Herstellers oder des behandelnden Arztes oder Apothekers.