Asthma-COPD-Mischform lässt sich rein klinisch nicht erkennen
 Dass zusätzlich eine Asthmakomponente vorliegt, fällt oft erst auf, wenn trotz Therapie keine Besserung eintritt.
© krishnacreations – stock.adobe.com
Dass zusätzlich eine Asthmakomponente vorliegt, fällt oft erst auf, wenn trotz Therapie keine Besserung eintritt.
© krishnacreations – stock.adobe.com
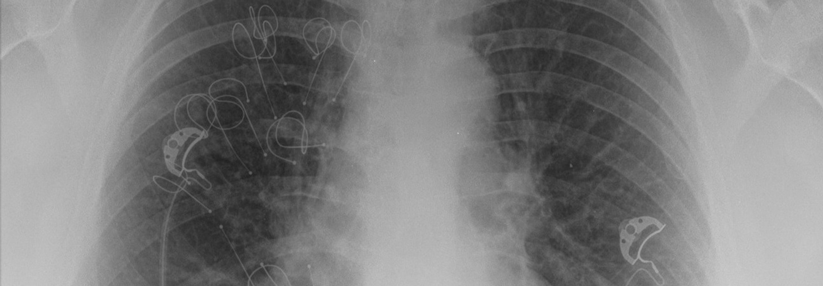
Die Mischform aus Asthma und COPD ist ein besonderer COPD-Phänotyp, der sich rein klinisch nicht erkennen lässt, sondern aktiv gesucht werden muss, erklären Dr. Thomas Rothe von der Abteilung für Pneumologie am Kantonsspital Graubünden in Chur und Kollegen. Betroffene laufen oft jahrelang unter dem alleinigen COPD-Label, dabei leiden sie meist mehr als Menschen mit reiner COPD. Die heute Asthma-COPD-Overlap genannte Erkrankung schränkt die Lebensqualität in der Regel stärker ein und exazerbiert häufiger. Dass zusätzlich eine Asthmakomponente vorliegt, fällt oft erst auf, wenn trotz Therapie keine Besserung eintritt.
Bei solchen Patienten sollte eine Spirometrie mit Bronchospasmolysetest erfolgen. Gelingt mit Salbutamol eine deutliche (Teil-)Reversibilität der Lungenobstruktion, lässt dies auf eine relevante bronchiale Hyperreagibilität schließen und das Asthma-COPD-Overlap gilt als gesichert (s. Kasten). In diesem Fall raten die Autoren dazu, zusätzlich zur Standard-COPD-Therapie inhalative Kortikosteroide (ICS) einzusetzen. Bronchodilatatoren müssen die Patienten für den Test über 48 Stunden pausieren. Um zu erkennen, ob die Steroidbehandlung anschlägt, hilft es, die Spirometrie vor und nach der Gabe durchzuführen.
Diagnosekriterien für ein Asthma-COPD-Overlap
- Nikotinkonsum > 10 Packyears
- Alter > 35 Jahre
- FEV1/FVC < 70 % der Norm nach Bronchospasmolyse
- entweder Bluteosinophilie > 300/µl
- oder Verbesserung des FEV1 um > 400 ml absolut und > 15 % nach Bronchospasmolyse (oder Status nach „early onset“-Asthma)
Bei Exazerbation ein Differenzialblutbild erstellen
Ein Overlap kann auch dann diagnostiziert werden, wenn neben den Kriterien für eine COPD eine Bluteosinophilie vorliegt (300/µl) – unabhängig davon, ob es unter Salbutamol zu einem Rückgang der Atemwegsverengung kommt oder nicht. Daher empfehlen die Schweizer Kollegen bei jeder Exazerbation einer obstruktiven Atemwegserkrankung ein Differenzialblutbild. Liegt eine Eosinophilie vor, sind ICS ebenfalls Mittel der Wahl. Sollten diese nicht wirken, bieten orale Steroide oder ein Anti-Interleukin-5-Antikörper eine Alternative für die Dauertherapie.Kurze orale Steroidtherapie als weitere Option
Ebenfalls für eine zusätzliche Asthmakomponente sprechen neue, wiederholt auftretende Exazerbationen, die sehr gut auf eine kurze orale Steroidbehandlung ansprechen (siehe Fallbeispiel im Kasten). Bei einer alleinigen COPD ohne Bluteosinophilie und ohne deutliche Teilreversibilität im Bronchospasmolysetest besteht keine Notwendigkeit für eine Therapie mit ICS, auf Dauer erhöht sie stattdessen das Risiko für Pneumonien und Osteoporose.Ein klarer Fall für inhalative Kortikosteroide
Quelle: Rothe T et al. Swiss Med Forum 2019; 19: 611-615; DOI: 10.4414/smf.2019.08357
Bereiche
- Allergologie
- Allgemeinmedizin
- Alternativmedizin
- Angiologie
- Chirurgie
- Dermatologie
- Diabetologie
- Endokrinologie
- Gastroenterologie
- Geriatrie
- Gynäkologie
- HNO
- Infektiologie
- Innere Medizin
- Kardiologie
- Naturheilkunde
- Nephrologie
- Neurologie
- Onkologie und Hämatologie
- Ophthalmologie
- Orthopädie
- Pädiatrie
- Palliativmedizin und Schmerzmedizin
- Pneumologie
- Psychiatrie
- Rheumatologie
- Sportmedizin
- Urologie
- Alle Beiträge
- Kongress aktuell